
本レポートは2019年9月23日に開催した時の内容です。医療情報は日々進歩しています。最新の情報と変わっている場合があります。また講師の所属もそのときのものです。ご注意ください。
前立腺がん セミナー in 宮崎
~もっと話そう前立腺がん転移のこと くらしを守る早期対応のすすめ~
座長:賀本 敏行先生(宮崎大学医学部 発達泌尿生殖医学講座 泌尿器科学分野 教授)
目次
【講演記事1】前立腺がん転移について知ってほしいこと
寺田 直樹先生 宮崎大学医学部附属病院 泌尿器科 講師
【講演記事2】転移の早期発見・治療のために放射線でできること
楠原 和朗先生 宮崎大学医学部附属病院 放射線科 助教
(2019年10月現在:宮崎県立延岡病院 放射線科)
【講演記事3】治療と向き合う上で大切なこと ~骨転移を体験して~
川﨑 陽二さん(前立腺がん骨転移経験者)
【Q&Aディスカッション】
パネリスト:賀本 敏行先生 寺田 直樹先生 楠原 和朗先生 川﨑 陽二さん
司会:武内 務さん(NPO法人腺友倶楽部 理事長)
【講演1】
前立腺がん転移について知ってほしいこと
宮崎大学医学部附属病院 泌尿器科 講師

前立腺がんについて
前立腺は膀胱のすぐ下にある器官で、前立腺液というものを分泌することで、精子の運動・保護・栄養に関与しています。
前立腺の病気では、前立腺肥大症もよく耳にすると思いますが、前立腺がんとは別の病気です。前立腺をミカンに例えたときに、ミカンの実にあたるのが内腺と呼ばれる領域で、ここが大きく腫れると内側にある尿管が圧迫されておしっこが出にくくなります。これが前立腺肥大症です。一方、前立腺がんは、ミカンの皮の部分にあたる外腺領域にできるものです。前立腺肥大症が転移しないのに対し、前立腺がんは他の臓器に転移する点が大きな違いです。この2つは異なる病気ですが、合併して生じることもあります。
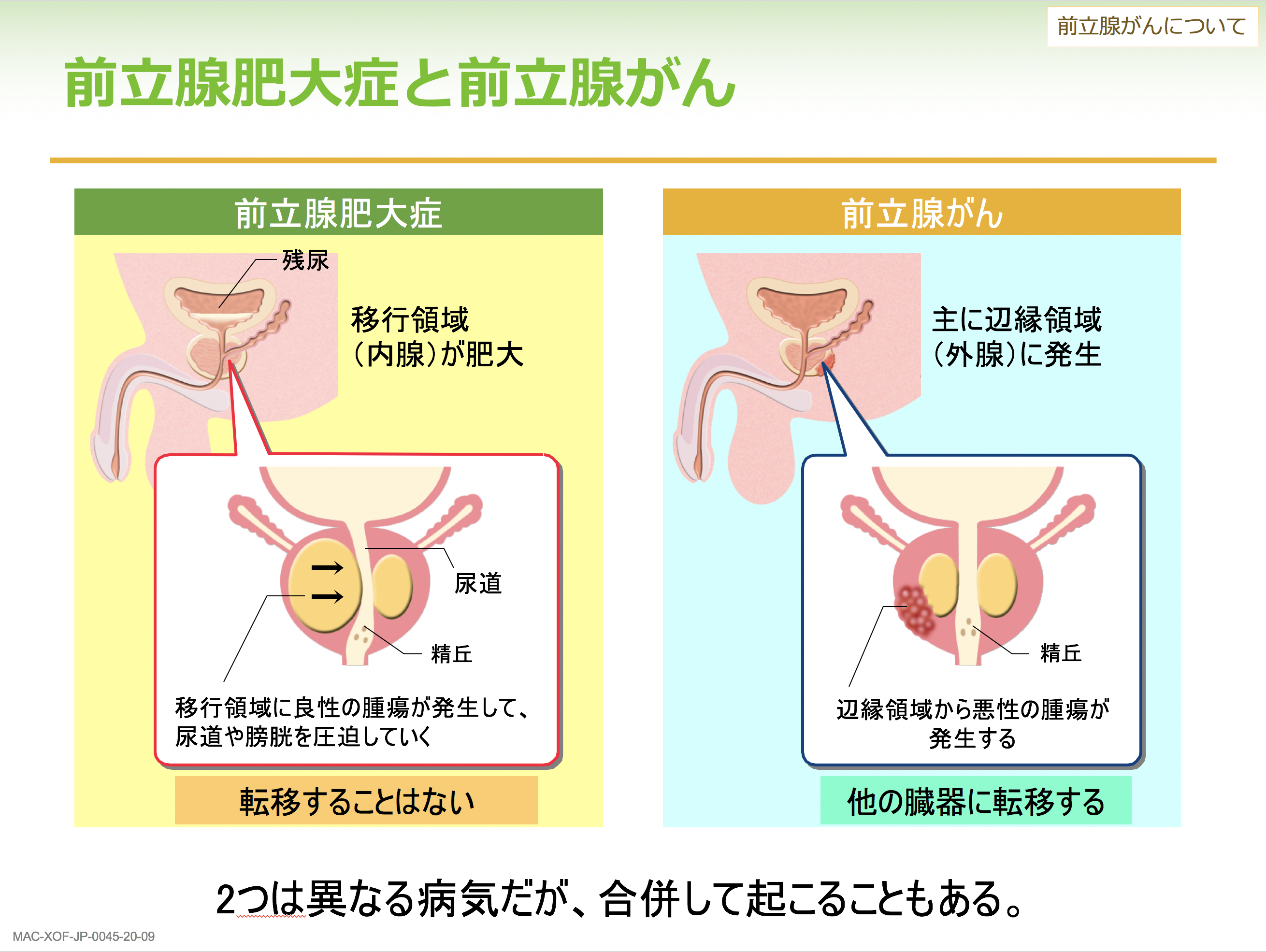
次に前立腺がんの症状についてですが、残念ながら早期がんでは無症状です。進行すると排尿困難や残尿感、排尿時痛、血尿、血精液症といった前立腺肥大症と似た症状が出ます。転移がんについては、骨やリンパ節への転移が多く、その症状としては骨転移からくる腰痛や手足の痛みなどがあります。
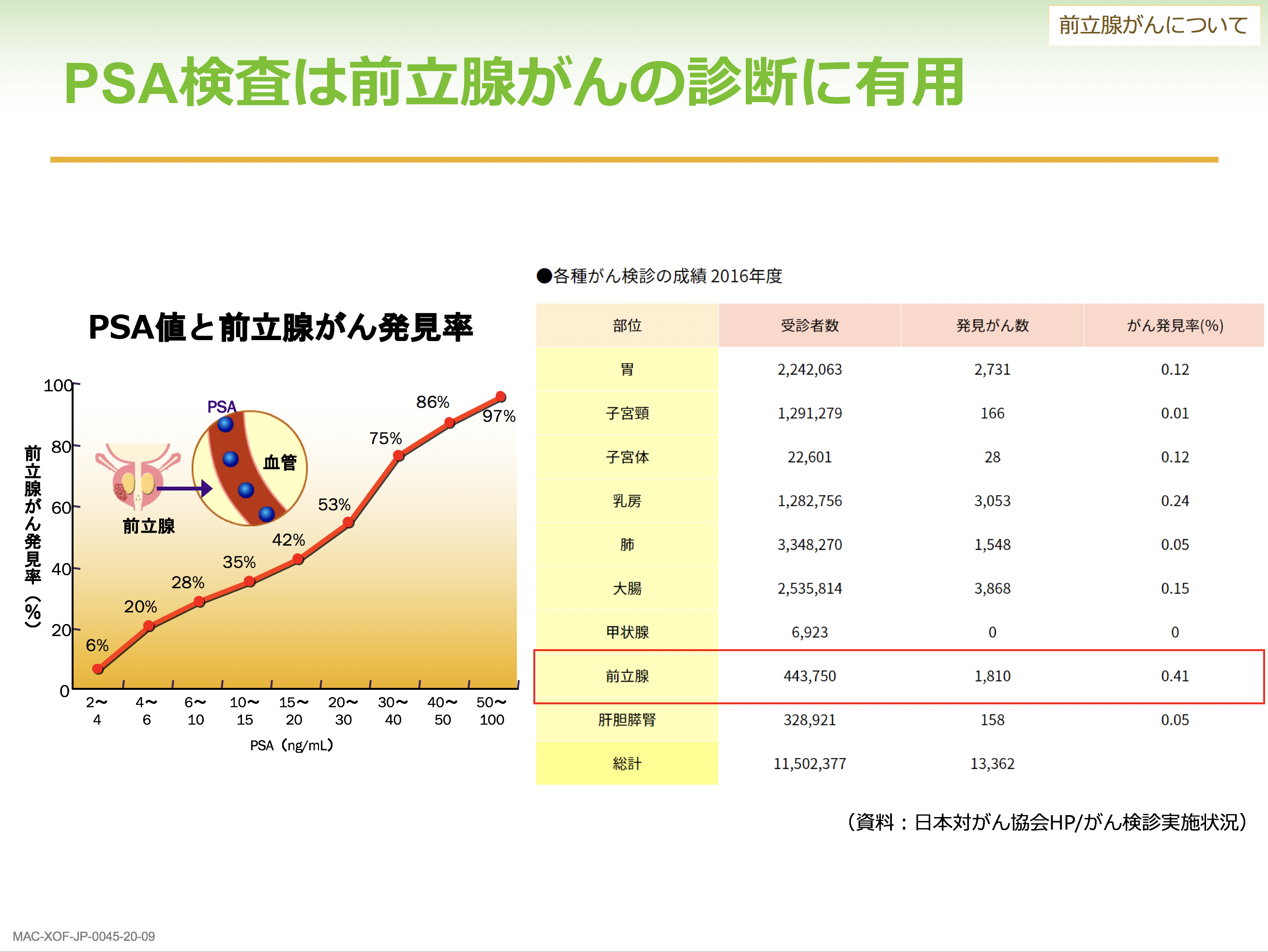
前立腺がんの早期発見に有効なのが、PSA検査と呼ばれるスクリーニング検査です。PSAというのは前立腺が血中に分泌するタンパク質で、このPSAの値が高いほど前立腺がんの発見率が上がります。この検査により、がん検診における前立腺がんの発見率は0.41%と他のがんに比べ高くなっています。前立腺患者は近年急増しており、現在は日本人男性が生涯のうちに前立腺がんに罹患する割合は9%で11人に1人(*1)となっています。
(*1)出典:国立がん研究センター がん対策情報センター
前立腺がんのリスク因子としてはまず高年齢が挙げられます。60歳ごろから高齢になるにつれて患者が増加します。家族歴もリスク因子とされ、父や兄弟に前立腺がん患者がいる場合、罹患リスクは2倍から5倍程度になると言われています。正確な証明はまだされていませんが、食生活の欧米化も前立腺がんの発症に関与しているという指摘があります。
前立腺がんについて
前立腺がんのリスク分類は、PSAの数値とグリソンスコア、さらにTNM(病期)分類の3つの因子を組み合わせて判別されます。TNM分類のTは局所である前立腺自体の状態、Nはリンパ節転移、Mは遠隔転移のことを示しており、カテゴリーで評価します。また、グリソンスコアは、針で前立腺の組織を取って顕微鏡で見ることで、主な二つのがん集団をそれぞれ5段階評価したもの(*2)です。「3+4=7」とか「4+5=9」といった形でスコア化します。数値が高ければそれだけ前立腺がんの悪性度が高いということです。
(*2)組織中のがん細胞から、数が多い順に2種類を選び、それぞれの悪性度を5段階評価したもの
一般的には、中リスクの限局性がんについては手術、局所進行がんあるいは、高齢患者の場合はホルモン療法と放射線の併用、診断時から転移がある場合にはホルモン療法がそれぞれ治療の第一選択とされます。また、グリソンスコアが6点かつ、PSAが低く、たまたま検査で見つかったようなものを偶発がんあるいは低リスクがんといいますが、そうした場合には監視療法といって、何も治療をせずに経過を見るということがあります。
再発をきたした場合の2次治療も規定があり、それまで監視療法だった場合は手術や放射線治療、手術の後は放射線治療あるいはホルモン療法、放射線治療の後はホルモン療法、ホルモン療法で増悪していれば抗がん剤といった流れになります。
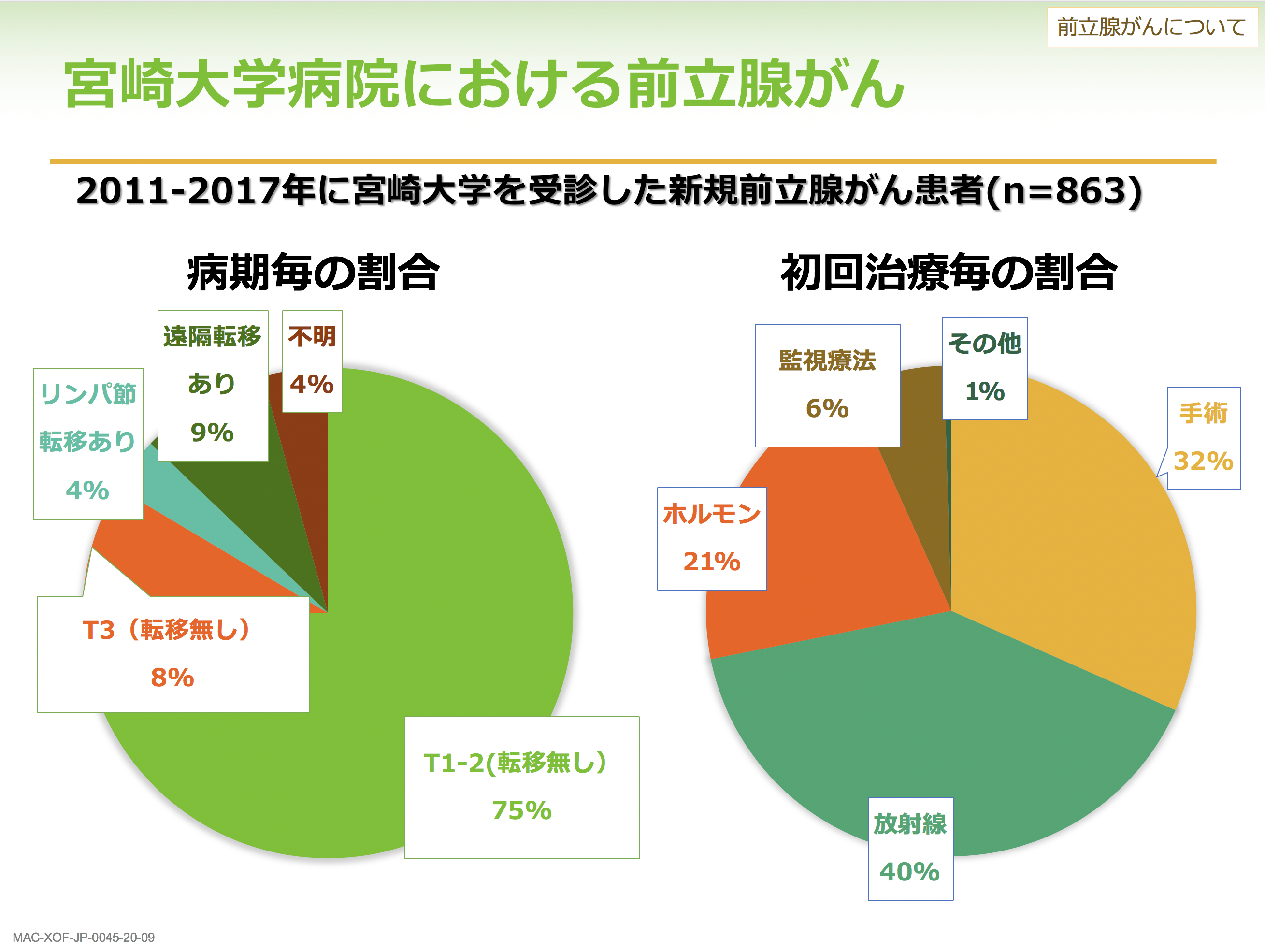
具体的に宮崎大学病院においてどんな割合で前立腺がん患者さんが見つかっているかのデータがあるので紹介します。2011年から2017年までの7年間で計863人、毎年約150人が当院で前立腺がんと診断されました。そのうち約8割は転移なしでしたが、13%の方には初回診断時に転移が認められています。初回治療については、手術が3割で放射線が4割、ホルモン治療が2割、監視療法が約6%でした。
前立腺がんの転移と治療
バイエル薬品が昨年行った調査では「前立腺がんの治療に関して不安に思うこと」として7割以上が「がんが転移しないか」と答えています。(*3)その転移について理解するためにも、浸潤との定義の違いを理解しておきましょう。浸潤というのは、局所で増殖する局所進行がんで、前立腺の中で外に広がっていくものです。一方で転移というのは血液やリンパの流れに乗って前立腺から離れたところへ移動して増殖するというものです。さきほど示したTMN分類でNは所属リンパ節への転移を、Mというのは 骨盤外リンパ節や骨、肺などへの転移を示します。
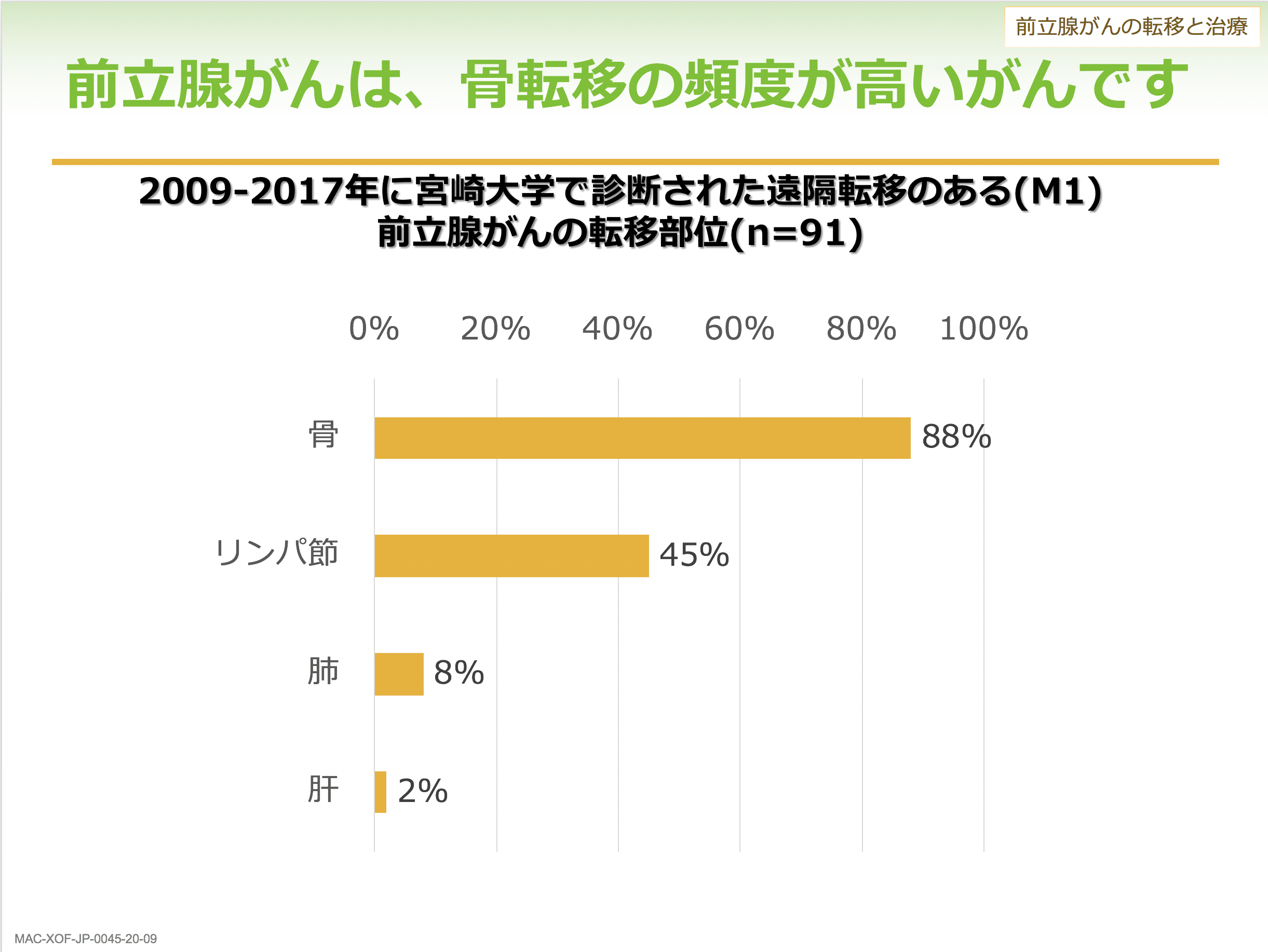
前立腺がん診断時に遠隔転移があった患者さんを対象に、その転移がどこに見つかったかを調べた当院の調査では、88%で骨への転移があり、次に多かったのはリンパ節、さらに肺、肝臓と続きます。最初は転移がなかったものの治療をしていくなかで、最終的に転移が出た患者さんの転移先を見ても骨への転移が80%から90%と非常に高くなっています。骨転移は、前立腺の中のがん細胞の一部が血管に入り、血管の流れにのって骨に移動、そこにすみついて増殖することで起こります。
(*3)「前立腺がん患者さんと家族の情報共有に関する意識調査」
対象:前立腺がんの患者さん103名、同居している家族に前立腺がん患者さんがいる方103名
(全国、方法:インターネットによるアンケート調査、実施期間:2017年12月)
転移した前立腺がんに対して行われるのが、男性ホルモン(アンドロゲン)をブロックするホルモン療法です。アンドロゲンは95%が睾丸(精巣)から分泌され、残りの5%は副腎という腎臓の横の臓器から分泌されていますが、このアンドロゲンは前立腺の中のがん細胞の増殖を促進する働きがあります。つまり前立腺がんはこのアンドロゲンをえさにして増殖をしていますが、そのえさをブロックしようというのがここでいうホルモン療法なのです。具体的には、LH-RHアゴニスト(アンタゴニスト)という薬剤を月1回あるいは3カ月に1回注射をすることで、精巣を取るのとほぼ同じ効果を得られ、精巣性のアンドロゲンが完全にブロックされます。これにプラスしてアンドロゲンが前立腺にくっつくところを押さえる抗アンドロゲン剤を併用するのが複合アンドロゲン遮断(CAB)療法 であり、初回のホルモン療法として国内で広く行われているものです。
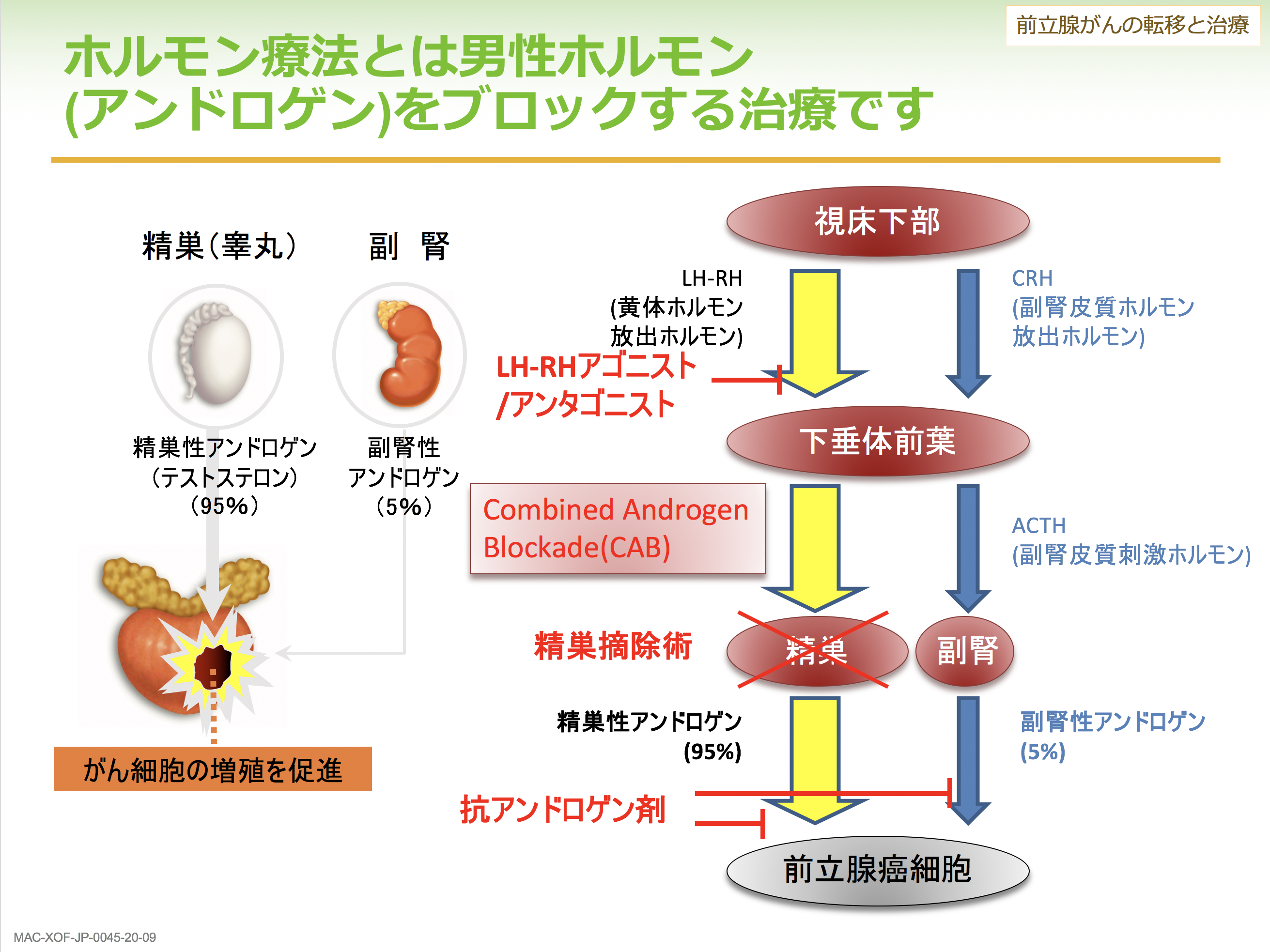
こうしたホルモン療法は平均2年ほどで効かなくなってしまいますが、その後の追加治療としては現時点で10種類もの薬が使用可能であり、これらの薬についてタイミングを見計らいながら追加していくことで、転移性前立腺がんのコントロールを行っているのが現状です。
前立腺がんは他のがんと比べて予後が非常に良好です。全がんの遠隔転移のある方の5年生存率は20%以下という厳しい現状ですが、前立腺がんだけに絞るとその率は40%を超えます。最近新しい薬剤が加わりさらにその生存率は高まるのではないかと期待されています。
前立腺がんと骨との関係について
骨転移には溶骨性転移と造骨性転移の2種類があります。溶骨性転移というのは骨転移の周辺に破骨細胞というものが出現して骨を溶かしてしまうもので、乳がんや肺がんなど多くのがんの転移で見られます。一方で前立腺がんには造骨性転移が多く、このがんの特徴となっています。これは骨芽細胞という骨をつくる細胞が増殖するもので、骨を溶かすのではなく骨を作っていく転移であり、この造骨性転移が多いことも、前立腺がんの予後がいい理由の一つになっています。ただ、全てが造骨性転移ではなくて溶骨性も含んだ混合性であることが多いというのが現状です。
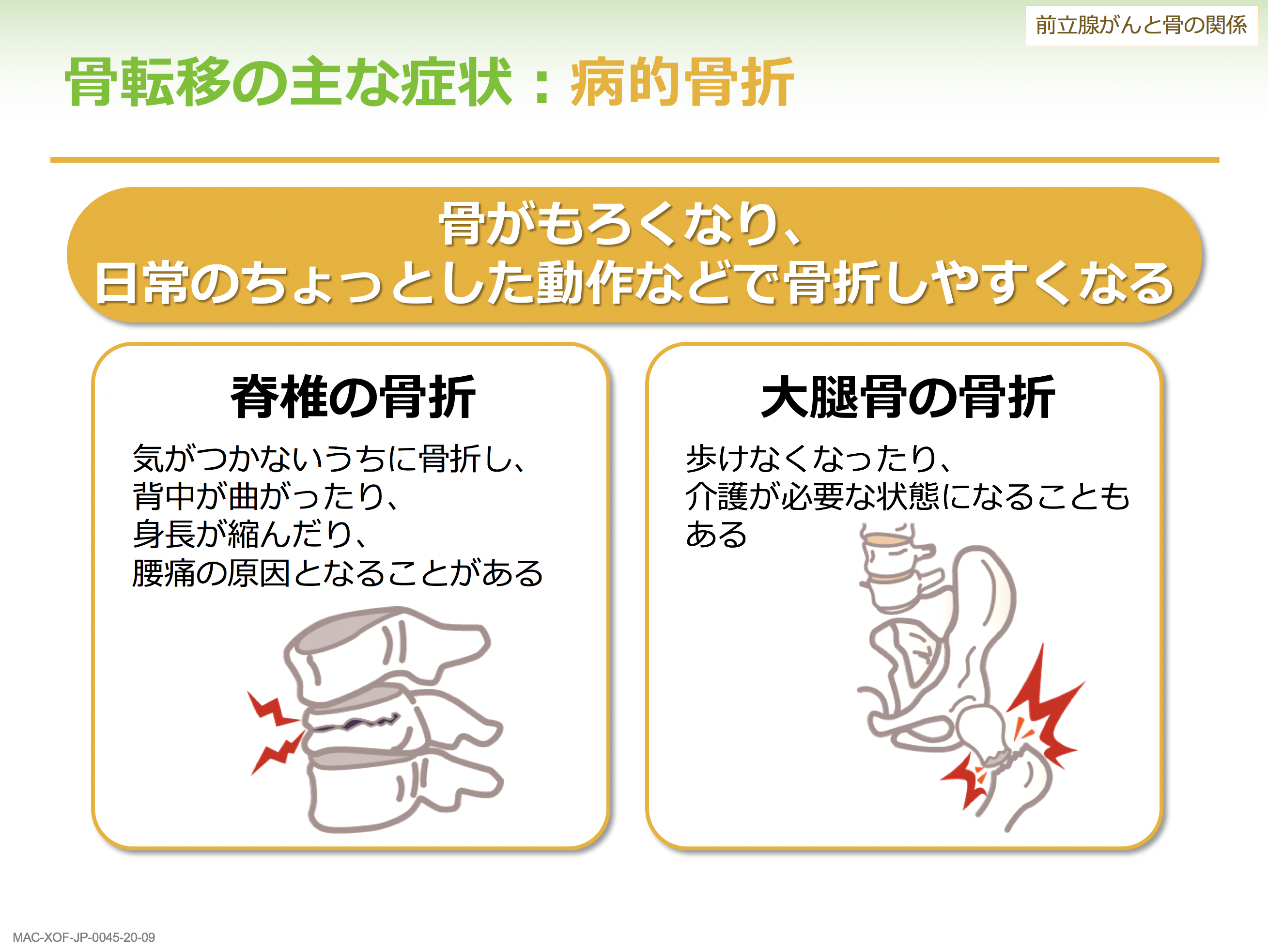
骨転移の症状では、痛みの他、手足のしびれや麻痺が起こります。病的骨折という怖い病気もありますし、骨に転移があると骨の中のカルシウムが解け、高カルシウム血症と言って食欲不振や吐き気、倦怠感、意識障害などの症状をきたすこともあります。
バイエル薬品の調査では、前立腺がんの治療を受けている患者さんの約35%が「PSAの値に特に変動はないが、2週間前から背中に痛みが現れて強くなってきた」という状況でも「受診の際に医師に伝えない」と答えています。PSAが上がってなくても転移が増大することはありますから、こうした場合には必ず主治医に伝えていただきたいと思います。
また、痛みの伝え方としてセルフチェックもあります。痛みの程度を無痛がゼロで最悪が5としたとき、いくつなのか、痛む場所はどこなのか1カ所なのか複数なのか、ずきずきする痛みなのか刺すような痛みなのか、動かしたときに痛いのか、いつも痛いのか、眠れない、食欲がないなど、日常生活への影響が出ているのか、こういったことを医師に伝えることが良い治療に繋がります。
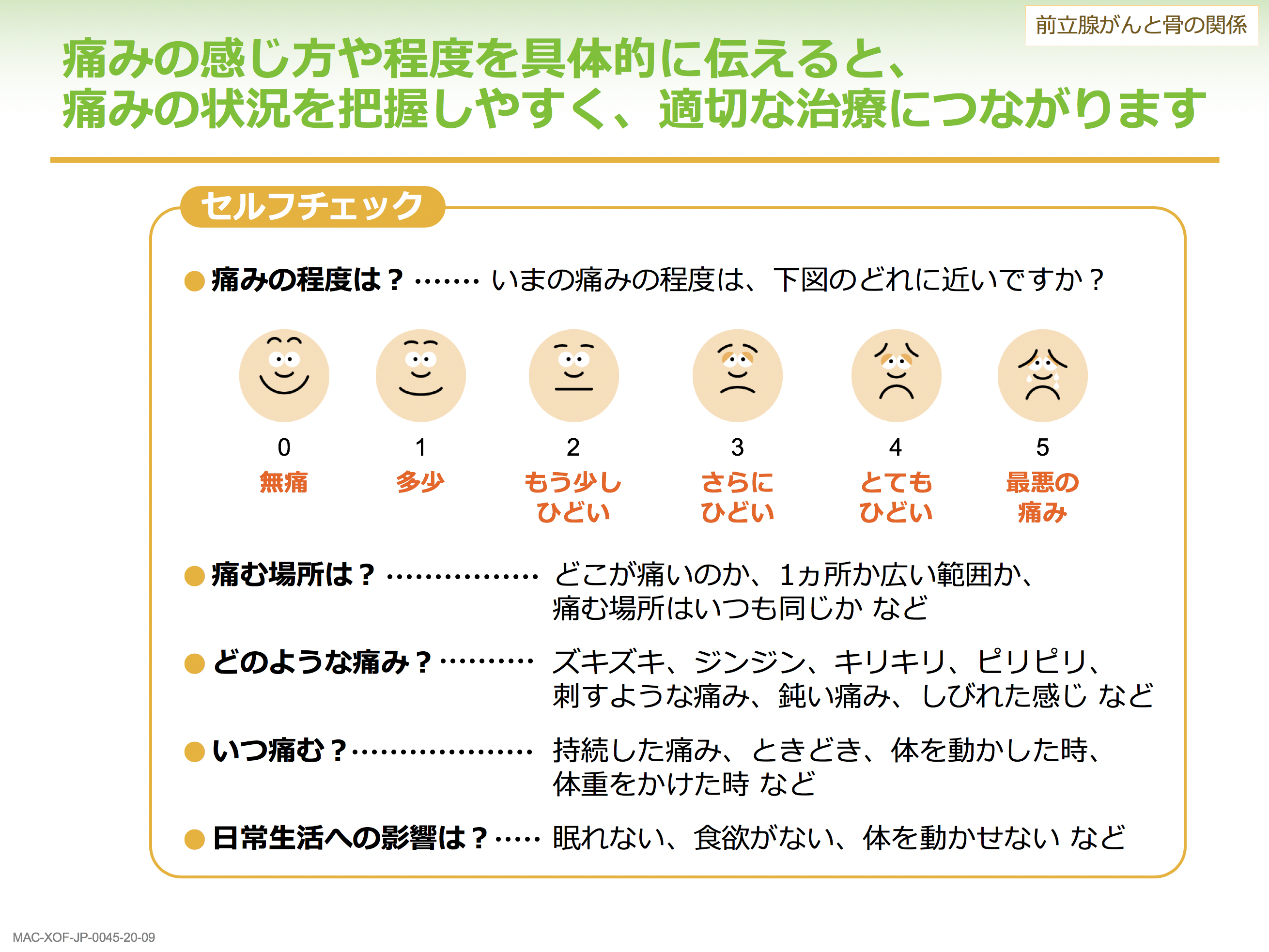
痛みやしびれの症状というのは、最初は小さな違和感からどんどん進行して起こります。前立腺がんの骨転移では背骨の中の神経のかたまりのような脊髄に転移することが多く、そこにがんが侵入していくと、足のしびれ、麻痺という症状が出てしまいます。麻痺の場合、発生して48時間以上経過すると、そのまま全く足が動かなくなるというリスクがありますから、手足がしびれる、力が入らない、足のもつれや踏ん張りがきかないという症状が起こったら必ず主治医に伝えてください。
日常のちょっとした動作で骨折する病的骨折にも注意が必要です。特に大腿骨の骨折では、歩行が困難になり日常生活への影響が大きくなります。この病的骨折には転移そのものに加えてホルモン療法の影響もあります。1年間ホルモン療法をすると腰椎で5%程度、大腿部で2%ぐらい骨密度が低下するというデータもあり、骨折のリスクが高まってしまうのです。
予防のためには、無理のない運動で骨密度を上げるといいでしょう。カルシウムの摂取や転倒防止のための室内の整理整頓も心がけましょう。また、骨修飾薬というものを使用することで骨折を防ぐこともできます。これは破骨細胞の作用を抑制して骨芽細胞の活性化を増強します。こういった薬も使いながら骨転移をコントロールしていきます。自分の気持ちをしっかり主治医に伝えることは、QOL(生活の質)の改善にも有効です。ぜひ医師との良好なコミュニケーションを心がけてほしいと思います。
【講演2】
転移の早期発見・治療のために放射線でできること
宮崎大学医学部附属病院 放射線科 助教
(2019年10月現在:宮崎県立延岡病院 放射線科)

さまざまな画像検査
前立腺がんは骨転移が多い病気です。多くの患者さんは、初発のときに少なくとも骨シンチグラフィや単純X線写真(レントゲン写真)、病変が見つかった方は CT(コンピューター断層撮影)などによる検査を受けているのではないでしょうか。
【レントゲンとCT】
レントゲン写真と CTは基本的には同じもので、撮影した画像をどう処理するかという点に違いがあります。レントゲン撮影の長所としては、前立腺の場合、多くは造骨型転移あるいは混合型転移なので、画像に白く写し出され、比較的状況の把握がしやすく、検査が簡単ということがありますが、炎症性変化や骨折のあとといったものとの区別がつきにくく、腫瘍そのものの評価が難しい面があります。一方、CTの方はある程度腫瘍の評価ができますが、それでも筋肉とかそういったものとの分離が少し難しいという点があります。
【骨シンチ・FDG-PET/CT】
最近はMRI(磁気共鳴画像)を撮ることが多くなっています。これは放射線を使うものではなく、磁気を使って画像を作り出すものですが、長所としては腫瘍としての評価が非常にしやすく、腫瘍が脊髄をどの程度圧迫しているかなど局所の描出がしやすい一方で、骨そのものの構造が画像にできないため、骨の変化は、CTやレントゲン写真も合わせて評価を行うことになります。MRIに関しては描出の条件をいろいろと変えることができるため、実際の腫瘍の広がりも把握しやすくなります。
【MRI】
放射線を出す薬を体に打って、腫瘍に集まり、それが写真に写るという原理を使ったRI(核医学検査)には、骨シンチグラフィやFDG-PET/CTがあります。全身をくまなく診られるというのが最大の利点で、正面断や水平断での描出もできることから、複数病変がある患者さんにはとても有効です。一方で、基本的に骨の変化としてみたときに骨折のあとなどの区別が難しい点があり、基本的に形態評価ではなく、あくまでも「ここに集まりますから、病気の疑いが濃厚です」という評価がされるだけであり、画像としてみたときに実際に治療の適用があるかを判断するのは難しい点があります。
以上の検査はそれぞれ長所・短所を持ち合わせているため、基本的には全部使うというのが理想ですが、実際は保険診療や金銭的負担などの問題もあり、「随時必要とされる方に使う」ということになります。
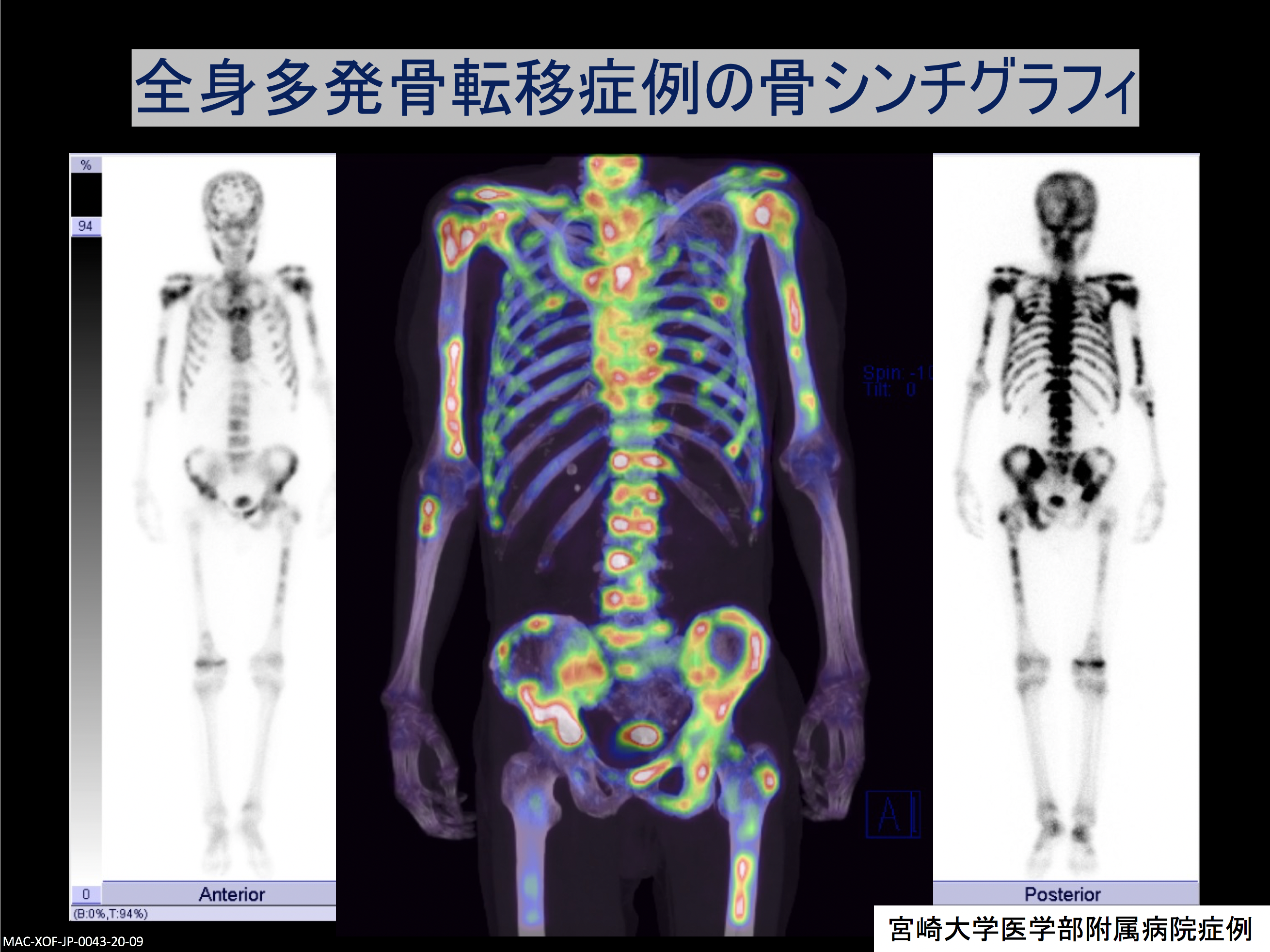
こうした検査結果を参考に放射線治療科ではその治療が適用になりうるかどうかを判断します。前立腺がんの診断がつけば骨シンチを撮り、明らかに腫瘍があればCTやMRIも撮ります。前立腺がんの場合は長い治療の中でなるべく早く骨転移を見つけるということ、初期治療でうまくいってもその後転移が起こることがあることから、時期を見て、全身が一度に見られる骨シンチ検査を積極的に利用しています。
前立腺がんにおける放射線治療
前立腺がんは骨転移が多い病気です。多くの患者さんは、初発のときに少なくとも骨シンチグラフィや単純X線写真(レントゲン写真)、病変が見つかった方は CT(コンピューター断層撮影)などによる検査を受けているのではないでしょうか。
前立腺の場合、転移に多いのが骨転移ですが、麻痺改善のための整形外科での緊急の手術を除き、基本は標準治療である薬物療法です。化学療法やホルモン療法、骨修飾薬療法などを行うほか、局所への放射線療法、また今積極的に行われているのが、放射性薬剤を体内に投与して体の中から治療するRI内用療法というのがあります。
放射線を外から照射する治療(外照射)については、治療導入が比較的容易で、比較的短期間で治療効果が得られる、治療コストが比較的安価であること、また、痛みのある箇所、症状が出そうな箇所だけを治療でき、反復治療に使いやすいという長所があります。ただ、逆に広く治療することが難しく、また、痛みが強くじっとしていられない患者さんには使い難いといった点があります。
一方で、注射で治療する放射線治療(RI内用療法)は、注射によって体の中の必要な箇所に取り込まれ、そこでアルファ線あるいはベータ線を放出することで、内側から治療するものです。全身をくまなく治療するのに向いている反面、 治療効果が短期間では得にくく、コストが高い、長期経過内での反復治療が制限されているといった問題があり、初回治療のみというスタンスで臨む必要があります。
放射線治療についてお話ししてきましたが、そもそも放射線治療とはどういうものかについても簡単におさらいしておきましょう。放射線治療は、放射線によって腫瘍そのものを壊すものではありません。人間の体を構成している細胞核内にある遺伝子を壊すことで、がん細胞の世代交代をストップさせ、腫瘍細胞を減らすというのが放射線治療です。
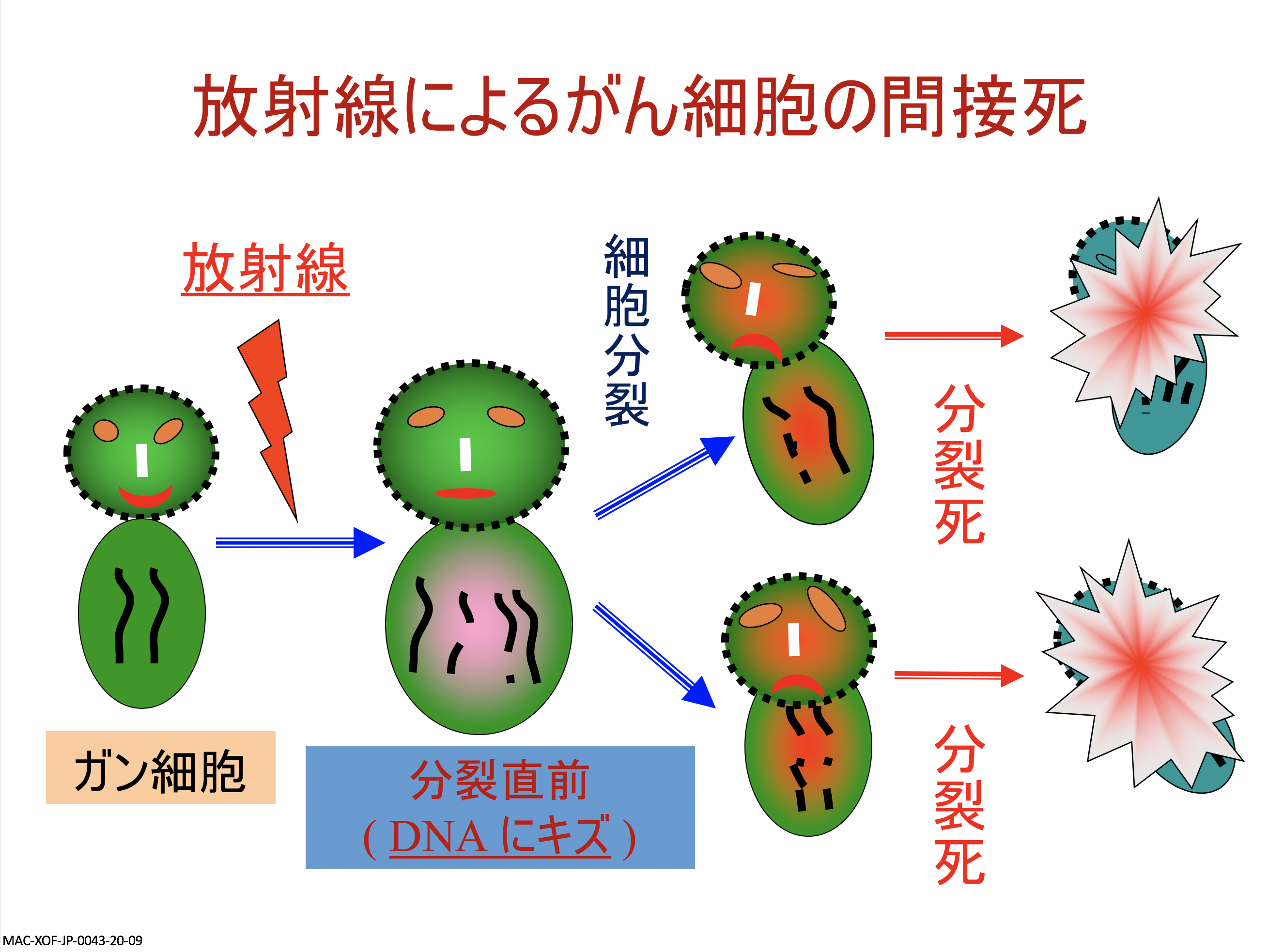
放射線治療はがん治療としては、入口から出口まで全ての段階で使うことが可能です。かつては緩和治療として行うことがほとんどでしたが、現在は根治を目指す治療において照射を行うことが主となっています。
緩和照射という考え方は患者さんの症状に対して迅速に効果を発現させることで、1日2日しか時間的猶予がないという緊急性のある照射を含みます。また前立腺がんは予後が長いので、長期的な効果を期待し、症状が出てくるのを事前に防ぐ、あるいはすぐにでも症状が出そうだという時には出る前に症状を叩くという考え方で治療することもあります。
骨転移に対する緩和照射の目的は除痛、脊髄の障害による麻痺の改善・予防、骨折予防があります。大腿骨などの四肢骨を骨折すると日常生活が困難になり、寝たきりになるリスクがあり、それを事前に予防することが重要です。
放射線の照射方法ですが、根治目的の照射の場合は、37回、39回といった具合に分け、少量ずつ長期的に渡って前立腺に照射しますが、骨転移では2週間で3グレイを10回といった具合にある程度多い量を短期間で治療する方法が標準的です。痛みを取るだけであれば8グレイを1回で当てるような使い方もあります。また、より集中的に放射線を集めるために、体の周りを機械がぐるりと回りながら放射線を当てる治療を行うこともあります。
外照射による除痛効果については、鎮痛剤の量が減った、鎮痛剤の強さを落とすことができたという除痛効果は8割から9割の患者さんにみられますし、また全く痛みがなくなりましたという人も半分近くいらっしゃいます。骨転移の局所の痛みに対しての放射線治療はグローバルスタンダードとしてずっと使われているものです。
骨転移の痛み・麻痺に対する治療と骨折予防
さて、そもそも骨転移がなぜ痛むかですが、大きく3つの原因があります。まず骨にも痛点はありますから、骨そのものが痛むもの、骨が腫瘍によって膨らむことで周りの神経を圧迫することでも痛みが出ます。また、脊髄など大きな神経の近くで神経そのものを腫瘍が圧迫することによる痛みもあります。放射線治療はこのすべてに効きますが、特に骨そのものの痛みに対しては短期間で大線量を照射することによる除痛効果は効果が出やすいといえます。逆に腫瘍そのものによって痛いという場合は照射を小分けにして腫瘍を縮小させることで疼痛を抑える効果を求めます。
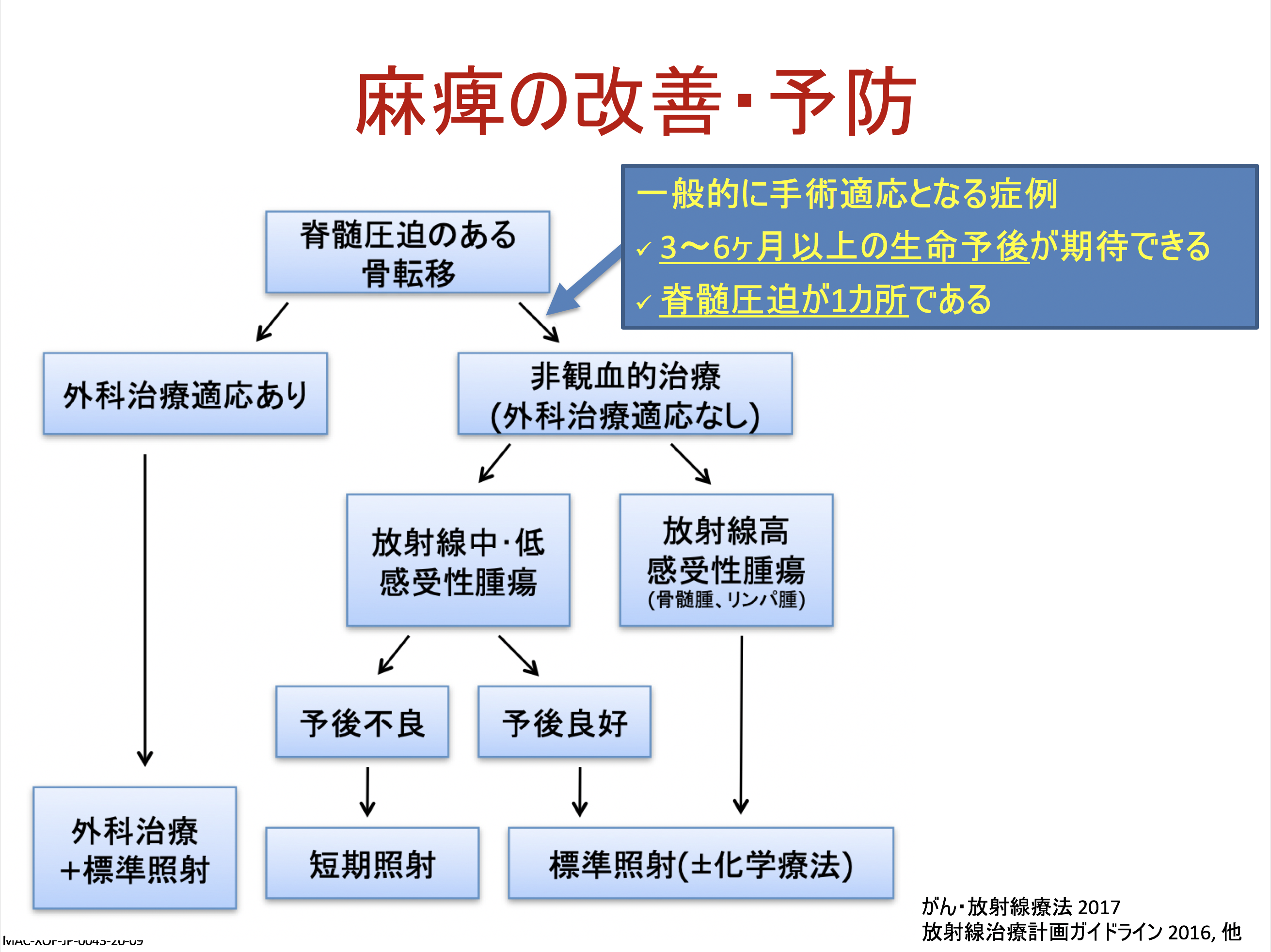
麻痺に関しては緊急を要することが多く、ガイドラインが決まっており、症状の強さや外科適応がすぐにあるのかないのかといったことで対応が決まりますが、基本的にはある程度以上の予後がある方は麻痺が出そうなとき、あるいは出ているという状況ではすぐに手術をすることが多いです。麻痺症状出現から48時間以内の治療が必要とされ、その48時間をゴールデンタイムと呼ぶこともあるのですが、その時間に適切な治療ができれば80%くらいで歩行機能を維持することが可能で、すでに麻痺により歩行が困難になっている場合でも20%から30%で歩行機能の回復が可能だとされています。治療開始時に完全麻痺の場合ではその割合は10%以下に下がります。
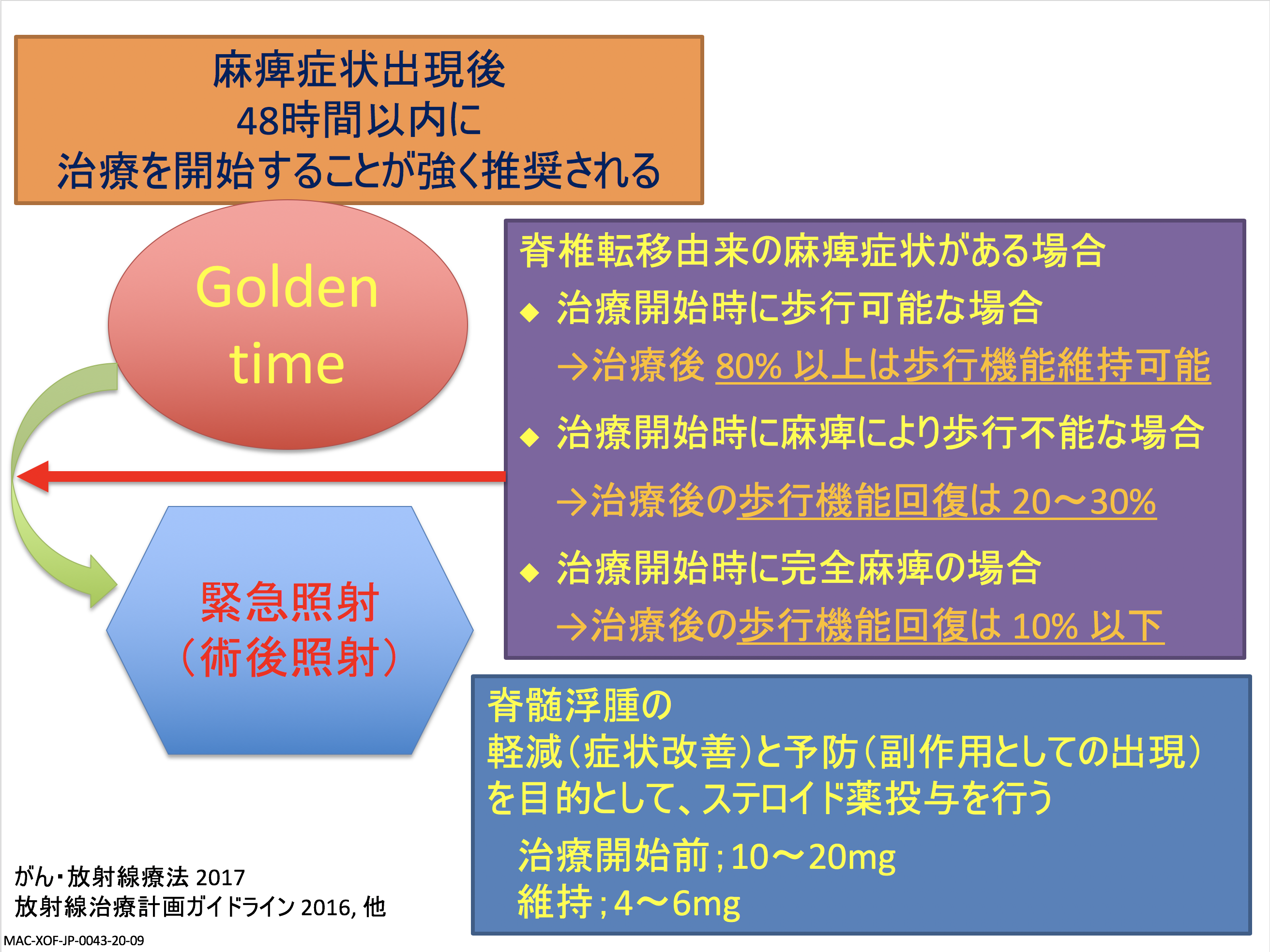
複数箇所治療があるような場合は、単発のそれぞれの治療が有効だと期待できる方や、麻痺や骨折がすぐに出そうという方は「すぐにでも放射線を」と勧められることが多く、手術の適用になる患者さんも手術後すぐに放射線をあてるのが基本になっています。ただし、著しく困難な疼痛がある、認知症の症状が見られるなど、体の制御が難しい患者さんの場合は、内用療法など全身くまなく治療することもあります。
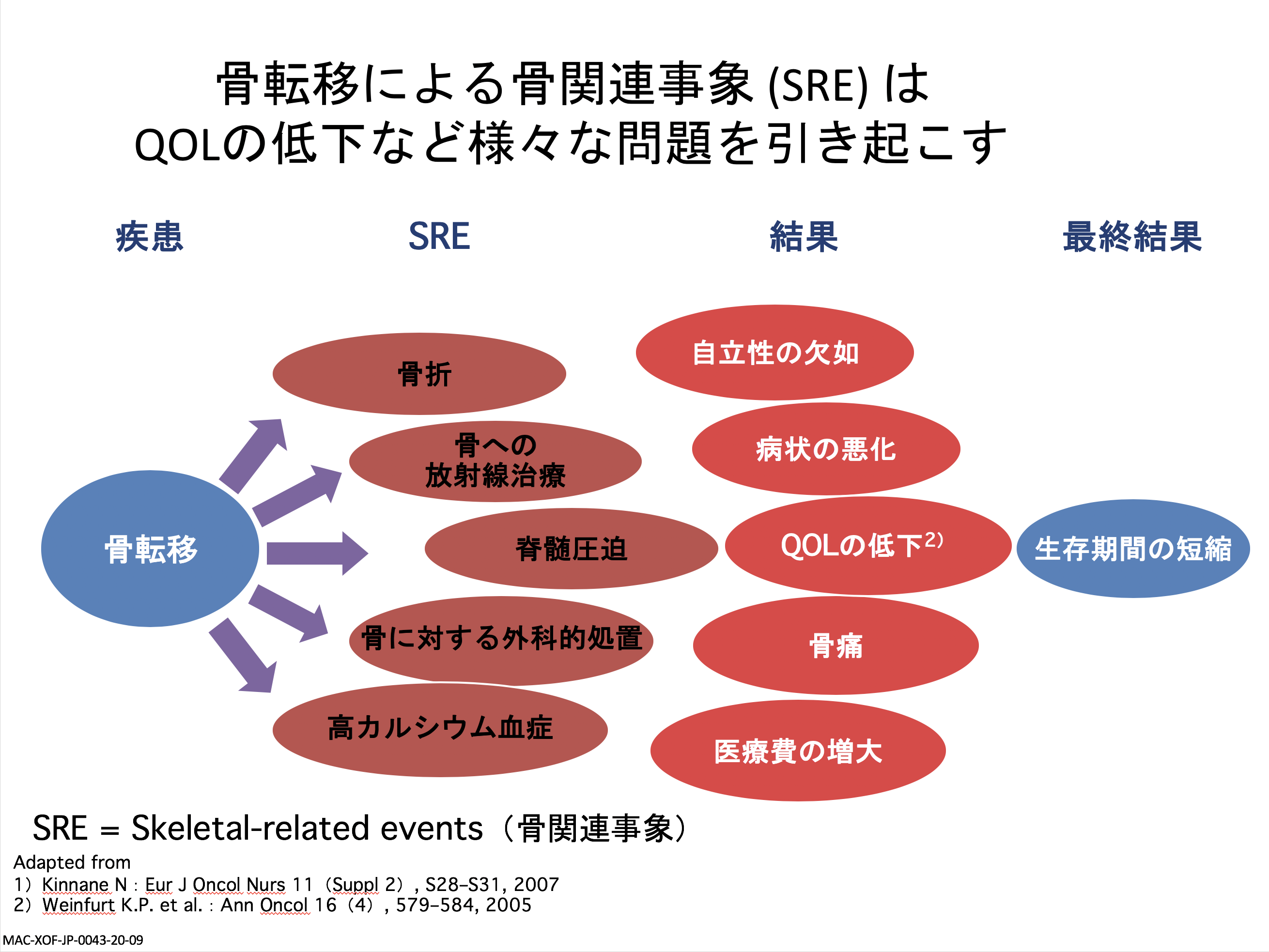
骨転移によって起こるさまざまな問題を骨関連事象といいますが、そうした事象が最終的に何を引き起こすかといえば、生存期間の短縮です。前立腺がんのように予後が長く期待できる患者さんであればあるほど、患者さんのQOLを下げないよう放射線を積極的に使うということが勧められています。

まとめですが、診断としては放射線を使った検査が治療の指針として重要になりますし、初期であれば骨シンチが優先ですし、それ以降の経過ということになれば PSA が再度上がってきた時点で また骨シンチをしたり、病変の確認ができた時点で CT を撮ったり MRI を撮ったりします。PET CT を撮ったりすればリンパ節転移を含めた一括での他の転移も評価ができます。
前立腺がんは有痛性の骨転移を起こしやすく、予後が長い病気ですから、痛みを取るための放射線治療は非常に有益ですし、それだけでなく麻痺や骨折予防という役割も果たすことができます。高齢の男性の方は我慢してしまう傾向があるのか、かなり症状が出てきてから診察に来られる方が多いのですが、それでは放射線を使った治療が難しくなってしまうこともありますから、みなさんも痛みが小さいうちに我慢せずに主治医に訴えるようにしていただきたいと思います。
【講演3】
治療と向き合う上で大切なこと ~骨転移を体験して~
(前立腺がん骨転移経験者)

前立腺がんの骨転移体験者として、きょうは何かみなさんに一つでもヒントになればという思いで、これまでの自分の歩みを話させていただきます。

私の前立腺がんが見つかったのは今から7年前で当時は介護福祉士として働いていました(その後退職を余儀なくされましたが、現在は復職しています)。最初から骨転移があり、治療前のPSA700.68、グリソンスコア10でしたから、みなさんにもその時の私のショックの度合いが分かっていただけるかと思います。がん宣告を受けたときには、がん自体を率直に受け止められなかったですし、骨転移についても理解していませんでした。私自身、変な勘違いをしていて、当時介護の現場で働いていたのですが、「介護職にとって腰痛は勲章」と考えてしまっていました。
また、50代になり、肩こりも年齢的なものかなと思っていた部分があったのです。
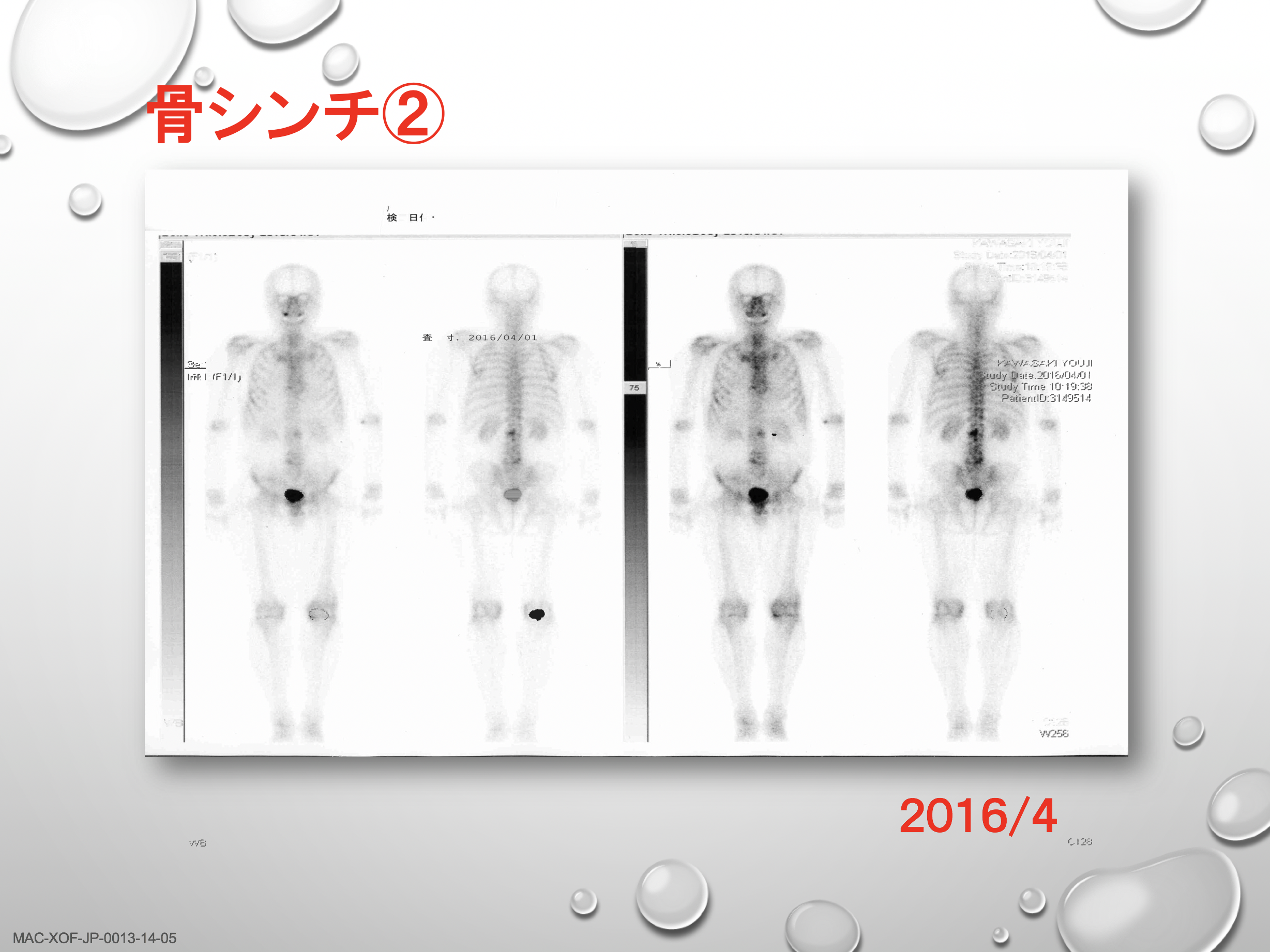
治療前の骨シンチ画像
がんが見つかってからこれまでの生活の質(QOL)と痛みの関係をグラフにしてまとめましたのでご覧ください。見ていただければわかるように最初から骨転移の痛みがあったため放射線治療を受けました。そこから4年間は痛みが非常に少なく済んでQOLも高く、仕事もバリバリやっていたように思います。しかしその後は骨転移からくる腰部脊椎狭窄症に悩まされ、ブロック治療や内視鏡による除圧術を受け、現在に至っております。

ブロック注射は痛み緩和のために脊髄と脊椎の間に打っていたのですが、それだけでは痛みを緩和できず、2017年の2月に受けたのが腰部脊椎除圧術でした。背中を30センチほど切り、3カ月近くの入院が必要でしたが、痛みがとれず昨年7月に受けたのが腰部脊椎内視鏡術です。この手術では日本の医学の進歩を強く感じました。同じ内容の手術なのに傷跡はとても小さく、入院は2泊3日ですみ、退院翌日には徳島から飛行機で福岡に行き、今回のようにセミナーで話ができたほどです。
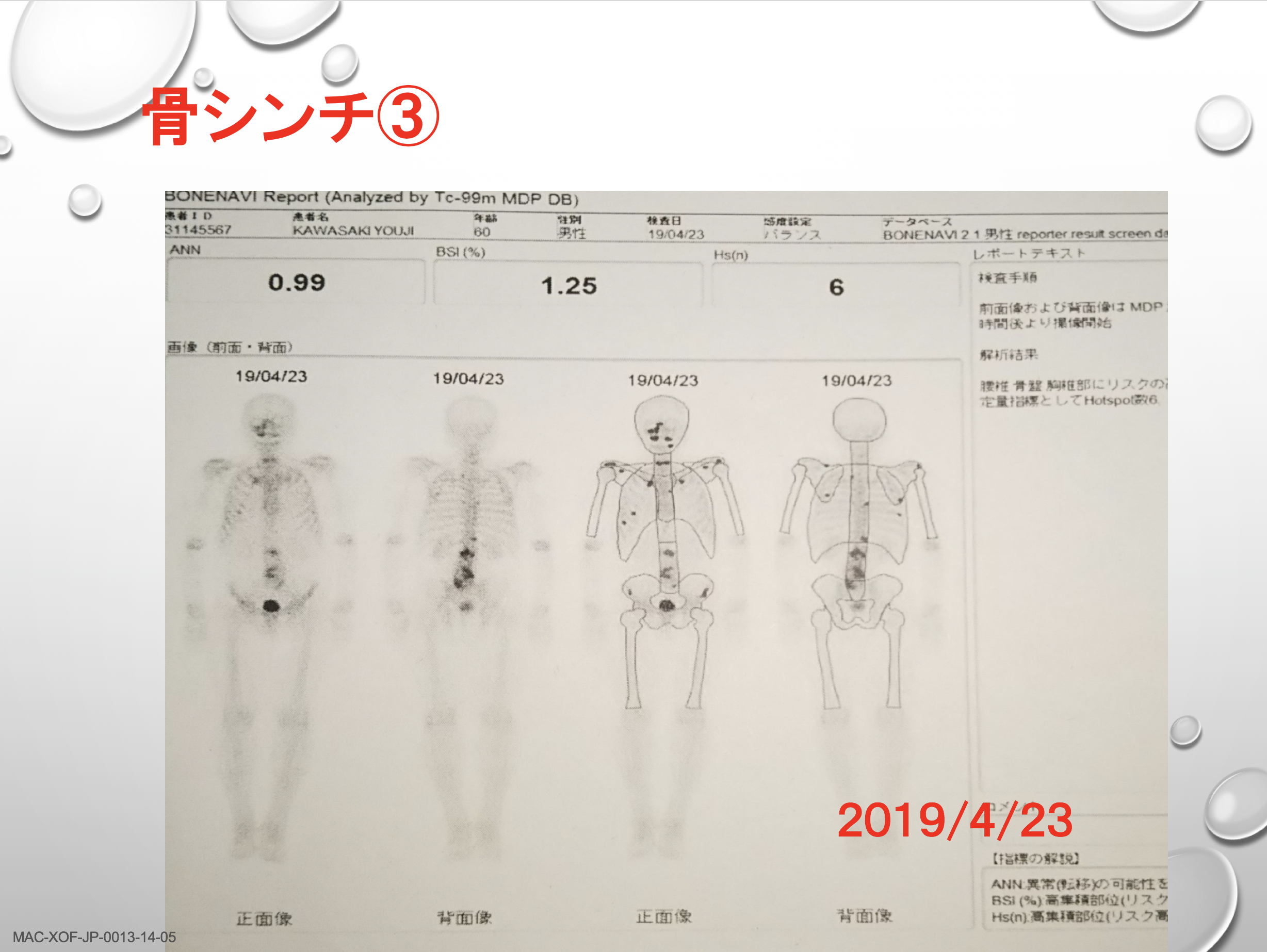
その手術の後は、基本的にはがん治療を受けながらもごく普通の生活を送っていますし、それを目標にしてきました。一部身体的に制限する仕事はあるものの介護福祉士として現場復帰もしています。そしてこれが今年4月に撮った最新の骨シンチです。脊椎で少し黒くなっているのは骨転移も含まれますが、手術をした跡が大半です。安心できる部分と安心できない部分両方あるような画像だと私は受け取っていますがまずは改善されているということは言えます。
これまでの治療で受けてよかったものとしては、最初の放射線緩和治療が挙げられます。これによって骨転移の痛みがかなり改善されました。また、骨に製剤を打っている副作用であごの骨がもろくなりやすいため、口腔外科にも4週間に1回通い、泌尿器科や整形外科とも連携を取っていただいています。歯はいつまでも大切にしたいと思っていますし、骨転移がある方は口腔管理も大切にしてほしいと思っています。
これまでに苦しかったことや辛かったことはたくさんありますが、夜眠れない状態が1週間続いたときの痛みは経験しないとわからないと思います。骨転移そのものだけではなく、脊柱管狭窄症や新たな関節炎などにも悩まされました。日によって歩行が困難なこともあり、転倒防止のために杖を使うこともあります。前立腺がんの場合は、がん患者だと言わなければ外見上理解されないという点も苦しかったですね。職場にも理解されず「やめてほしい」と言われたのは辛かったです。

*患者さん個人のご経験をお話しいただきました。すべての患者さんが同様の経過を示すわけではありません。
【Q&Aディスカッション】
司会:武内 務さん(NPO法人腺友倶楽部 理事長)

質問:市の検診ではPSAの基準値が4.0より大きいときに要精検となっていたかと思いますが、骨転移経験者の川﨑さんはさきほど、700とおっしゃっていました。単位が違うのではないでしょうか。また、PSAが基準値を超える6であってもがんでないことはあるのでしょうか。
賀本先生:腫瘍がたくさんになってしまうとPSAの値も高くなります。川﨑さんが52歳でがんが見つかり、数値が700だったということは、(本人の前で)申し訳ないのですが、たちの悪いというか厳しいがんがかなり早い段階で出てきてしまったということだと思います。一方でPSAが検診における基準値を超える6とか8であってもがんではないケースもありますが、4以上の場合には泌尿器科の受診は必要です。また、検診を1回受けて4以下だったら大丈夫かといえばそうではありません。ぜひ3年に1回ぐらいは PSA を受けていただきたいと思います。
質問:PSAの上昇変化から前立腺がんかどうか判断できるのでしょうか。
賀本先生:PSAの上がり方でがんの疑いがよく分かります。ぜひ前回のPSAの値を持って泌尿器科を受診してほしいと思います。PSAの絶対値が高ければ高いほどがんの確率は高まりますし、PSAの上昇のスピードが速いほど、がんがある確率が高いというふうに捉えてください。1回測って2だからもう測らないではなく、3年くらいごとに継続して測っていただくことで非常に有用なマーカーになると思います。
質問:前立腺全摘手術を受けると完全にがんが取り除けると思うのですが、それでもがんの可能性はあるのですか。
寺田先生:局所の前立腺がんに対して全摘手術を行うのが原則です。ただそれでも10%から20%の方は手術で切った端にがん細胞が残ってしまう。そういう方が全員再発するかといえばそうではなく、きれいに取り切れたという方でも再発することがあります。再発を一番予測できるのが、病理学的に悪性度を見るグリソンスコアです。例えば4+5であれば断端が陰性であっても40%から50%は再発してきますから、追加治療が必要となってきます。逆に3+3であれば再発率が10%以下となります。もちろん全ての方に当てはまるわけではありませんが、そうした因子によって再発を予測するのが一般的です。
質問:PSA再発から実際の再発(臨床的再発)まで何年かかりますか。
寺田先生:前立腺全摘に関して言うと、術後に0.2を超えるとPSA再発と呼びます。ただPSA再発をしても、放射線治療をすれば約半分ぐらいの方はPSAが下がります。そういう方はその局所に再発はしたものの、追加治療で下がったということです。下がらなかった残りの半分の方にはホルモン治療をしていきます。局所がんの場合はそれにより約5年はコントロールできます。ですからPSA再発をしても、5年くらいは本当の意味で臨床的再発をしないことが多いというのが一般的な話となります。
質問:放射線のあと手術ができないというのはどうでしょうか。
楠原先生:小線源療法は、小さな放射線の線源を日本人の平均的な体形の方で60本から80本埋め込む治療なのですが、前立腺炎を起こすこともあって、それが原因でまたPSAが上がるということも結構あります。そのため数字ではなかなか言えませんし、実際の患者さんをみても1から3を上下することがよくあり、上昇率などで見ていくしかないところもあります。小線源療法はそこにしか放射線をあてないという点では究極の治療なのですが、本来前立腺がんはPSAをきちんと管理することで病気の全体像がわかるものなのに、そのPSAが炎症によって上下することで、そうしたPSAの利点が損なわれるという面はあります。
質問:前立腺手術後、尿漏れが治りません。尿漏れに対する手立てでどんなものがありますでしょうか
寺田先生:前立腺の手術後の尿漏れについては原因が大きく二つあります。一つは手術によって前立腺のすぐ下にある尿道括約筋が損傷を受けてしまうことです。特に尿道括約筋につながる神経をどうしても切らなければならず、それによって締める筋肉が弱ってしまいます。また、膀胱と前立腺はくっついているので、前立腺を取るときに膀胱も一部なくなってしまいます。それによって膀胱にためられるおしっこの量が少なくなってしまうことです。この2つによって尿漏れは起きやすいのですが、当院では3カ月ほどで、ほぼ90%の方は尿漏れがなくなり、10%くらいの方はパットが必要な状態です。膀胱の縮小については、それを広げる薬があり、これが比較的よく効くのでそれで対処しています。また尿道括約筋の弱まりに関しては、人工括約筋というものがあり、陰嚢のところにシリコン製のチューブを巻き付け、その中に水を入れることで尿道を圧迫し、尿漏れを防ぐものです。2012年から保険適用になっています。
質問:運動した方が良いと聞きますが、どれくらいの運動量がいいのでしょうか。
川﨑さん:私は最初に診断を受けたときには、運動をしなければいけないと主治医から言われて、骨転移の手術をするまでは、散歩や犬の散歩とか中心に行なっていた。ただ、手術後は逆に運動制限せよという指示がありましたので、動かせる範囲での運動をしようと努力しているのが現在です。
武内さん:私も前立腺患者で、ホルモン療法をしているのですが、ホルモン療法はちょっと太りやすく感じますし、運動しないと骨が弱くなるというのもあり、体形維持や足腰を頑丈にするために運動の必要性を感じています。私の場合はゆっくりとしたウォーキングよりも、速足で歩くとか軽いジョギングとか少しきつめの運動を心がけています。ホルモン療法を受けている方は家でじっとしてお菓子を食べているのではなく、ちょっとした運動を心がけたほうがいいのではないかと思います。
の中に水を入れることで尿道を圧迫し、尿漏れを防ぐものです。2012年から保険適用になっています。
質問:6年前肺転移と骨転移が見つかりました。その後は何年も画像検査をしていないのですが大丈夫ですか。
楠原先生:検査自体と言う意味でいえば、それはどうなのかなと思いますが、一度小さくなってということであれば、前立腺がんに関していえば、ホルモン治療をして骨転移や肺転移、リンパ節転移などが消えたら、それは転移がなくなり、原発だけの病気になりましたというニュアンスで治療のスタンスを組み立てることはあります。そのときにある程度の期間を見てPSAが上がってこなければいいかな、と主治医の先生が2年とか3年の間隔でしか検査をしなくなるというのはあると思います。PSAは極めて正確なので、それが上がらない限りは大丈夫なのではないかというニュアンスで主治医の先生は見ているのかもしれません。
賀本先生:まれにPSAが上がらなくても転移がひどくなるケースがありますが、95%以上の方は転移に先んじてPSAが動いていますので、PSAの変化があった時に画像検査を入れるというのが基本的な泌尿器科医のやり方です。ただまれに、PSAが上がらなくても病勢が悪くなるケースもありますので、PSAに変化がなくても自覚症状があった時には是非言ってください。そうしていただければその原因が何か調べることができ、必要があれば整形外科に行っていただく、他の科に相談するということができます。ただ基本的にPSAに変化がなければ、画像検査を定期的に行うということはあまりありません。
質問:骨転移がなかったのですが、リンパ節転移があります。リンパ節転移がある場合、どの範囲まで放射線治療が可能で完治が望めるのでしょうか
楠原先生:前立腺がんでは、かつては骨盤全部に放射線を当てることでリンパ節の転移を制御するという方法が行われていたのですが、ホルモン治療が主体になって以降は、そうしたやり方をすることはほとんどなくなり、最近はリンパ節領域への放射線治療は行われなくなっています。転移が出てきて、投薬治療での制御ができなかったときに、そこにだけ、あるいは程度リンパ節領域を治療することはあります。リンパは骨盤の下から上にずっと上がっていくという流れですので、どこのリンパ節が腫れているかということで話は変わってくると思います。今の放射線治療のガイドラインでは、骨転移や転移の局所といった局所治療のスタンスが多いので、リンパ節領域に対して根治を目指して放射線治療を行うことは少ないと考えてください。
武内さん:最後に本日のセミナーの座長である賀本先生に一言お願いいたします。

賀本先生:皆さんお疲れ様でした。質問コーナーでもありましたが PSAは25年前に開発されたマーカーですけれども今も非常に大事な値です。ただ逆にPSAが高くてもがんじゃないケースもありますし、0.1と0.2といった小さな変化で一喜一憂しないでいただきたいというのもあります。このあたりのPSAの扱いについては、泌尿器科医はプロですので、ぜひ何かあったら主治医に聞いてください。
また、患者さんのみなさんのなかには、できれば病気のことは知らない方がいいとか、知りたくないといった気持ちもある方もいるかと思いますが、こういう時代ですので正確な情報の入手を心がけていただきたいと思います。ネットや本などでは怪しげな治療法を紹介していたりします。「藁をもつかむ気持ち」で、そうした情報に飛びついてしまう方もいるようですが、みなさんにはぜひ主治医と円滑な関係を築いていただき、自身で正しい知識を得ながら、病気に向き合っていただきたいと思います。
| 開催日 | 2019年9月23日(月) |
|---|---|
| 開催時間 | 14:00~17:00 |
| 場所 | 宮日会館 10F 大会議室 |
| 参加費 | 無料 |
| 募集人数 | 定員120名 |
| 共催 | 認定NPO法人キャンサーネットジャパン NPO法人腺友倶楽部 バイエル薬品株式会社 |
| 後援 | 宮崎県(日本のひなた 宮崎県) |




















