小児脳腫瘍をサポートする病院・チーム医療のこと
小児脳腫瘍の病院選び
小児脳腫瘍の種類はとても多く、発症部位により症状もさまざまです。小児科、眼科、耳鼻科、神経内科といろいろな診療科を受診しても何の病気かがわからず、進行してから小児脳腫瘍だとわかることも少なくありません。
また、小児脳腫瘍を発症する子どもの数自体が少なく、経験のある専門医も少ない上に、同じ種類の脳腫瘍であっても、年齢や発生場所で異なる治療・対応を要するため、専門医にとっても診断・治療選択が難しいという一面も持っています。
最初の診断、最初の病院選びは大切ですが、小児脳腫瘍では、急性発症することも多く、診断と同時に待ったなしで、診断を受けた病院や関連病院で治療が始まることも考えられます。
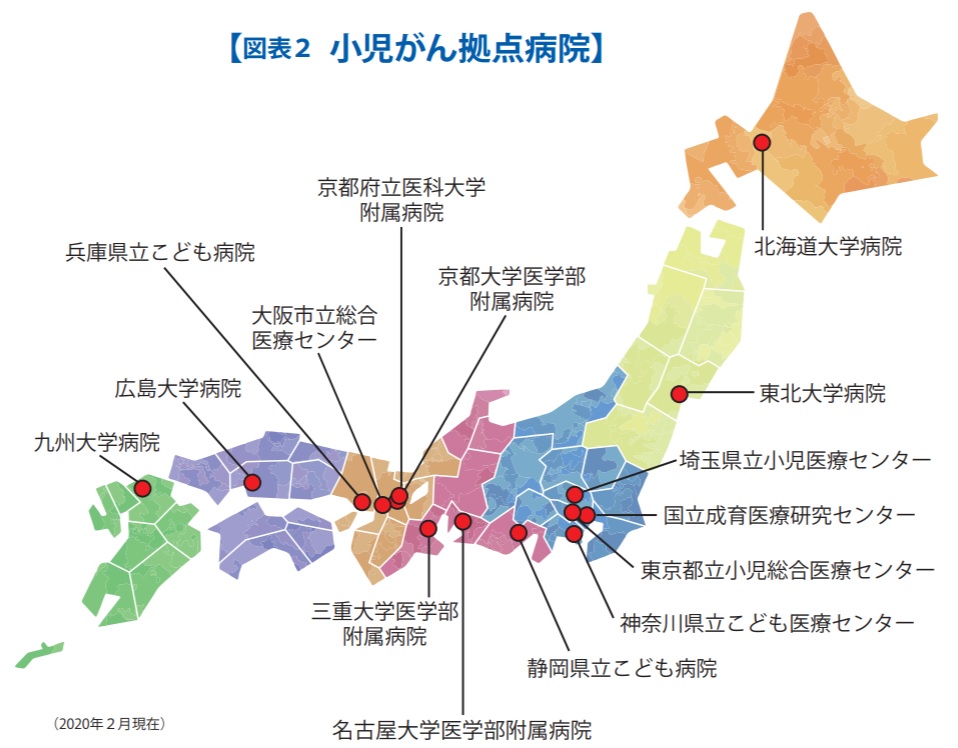
専門医がおり、診断や治療に必要十分な設備が整った病院が望ましい一方、すぐ近くにはそうした病院がない地域もあるのが現状です。小児脳腫瘍の経験豊富な病院の一つの指標としては、厚労省が指定する、小児がん拠点病院(図表2)および一部の小児がん連携病院が参考になるでしょう(全国の小児がん診療施設一覧は国立成育医療研究センターの情報を参照)。
セカンド・オピニオンも考えてみよう
診断や治療に疑問や不安を感じた時には、主治医をはじめとする身近な医療者に相談をするとともに、セカンド・オピニオンを考えてみるのも一案です。
経過が良好で治療も決まっている、不安材料はあまりないという状況では必ずしも必要ではないかもしれません。しかしながら、治療経過がうまくいっていない、診断がつきにくいといった場合には、早めのセカンド・オピニオンが役立つこともあるでしょう。
治療経験や実績が豊富な病院を紹介してもらったり、自宅から近い病院を紹介してもらったりするために、小児がん拠点病院のセカンド・オピニオンを利用するなど、セカンド・オピニオンが納得のいく選択、よりよい治療につなげるための心強い手助けとなってくれるかもしれません。大切なことは、セカンド・オピニオンを躊躇しないことです。

小児脳腫瘍はチーム医療
小児脳腫瘍では、小児腫瘍科をはじめ、脳神経外科、放射線治療科、放射線診断科、病理診断科などの専門医と、看護師、薬剤師などの専門家が連携して、診断・治療にあたります。
手術が必要な場合は脳神経外科医、放射線治療が必要な場合は放射線科医、抗がん剤治療を必要とする場合には小児腫瘍科医というように、各専門職が、診断に基づいて、必要な専門性を発揮することが求められます。
病気や治療による合併症や障害のリスクも高い小児脳腫瘍では、理学療法士(PT)や作業療法士(OT)、言語聴覚士(ST)などのリハビリテーション職も大きな役割を担っています。
さらに、医療ソーシャルワーカー(MSW)や公認心理師・臨床心理士をはじめ、がん治療を受ける子どもたちをサポートする職種が加わり、病気の子どもはもちろんのこと、親・保護者、きょうだいなど身近な人たちも含め、生活の視点からもチームでサポートします。
たとえば、点滴一つをとっても子どもの細い血管に注射針を通すのは大人に対してより難しいもの。こうした治療面での配慮はもちろんのこと、生活面でも、復学支援など、成人のがんとは異なる対応が必要になることも少なくありません。小児に精通した、経験豊富な医療チームの下でサポートを受けることには、大きなメリットがあります。
小児腫瘍科医
小児がんを専門とする小児科医です。小児がん拠点病院や小児腫瘍科のある病院で治療を受ける場合、一般的に、外科手術以外の治療、とりわけ抗がん剤治療などは、小児腫瘍科医が中心になって行います。
脳神経外科医
脳腫瘍において、外科手術を担当するのが脳神経外科医です。脳腫瘍では、脳というたくさんの大切な機能が詰まった器官にメスを入れなくてはならないため、すべての腫瘍を取り除くということは難しく、脳神経外科医は、脳の機能へのダメージをできるだけ少なくしながら、可能な限り腫瘍を取り除くことを目指します。
看護師
医療行為を行うだけでなく、入院が長期にわたることの多い小児脳腫瘍の子どもや保護者など身近な人たちにとって、病棟で関わる機会が多い看護師は、生活面でも頼りになる存在です。医師やその他の職種との懸け橋的役割を担ってくれることもあるでしょう。
薬剤師
薬の専門家です。医師と連携し、治療や症状の緩和のために、患者さんにとって最適な薬が処方されるようサポートします。薬の副作用なども含め、薬に関するケアを行います。
放射線治療を支える放射線科のチーム
放射線科医
放射線治療を担当する医師のことです。とりわけ、放射線を用いてがん治療を行う専門の医師を放射線腫瘍医と呼びます。放射線治療は、小児脳腫瘍の大事な治療の一つですが、診療放射線技師らと連携し、治療効果と治療によるリスクの兼ね合いを図りながら、治療計画を立て、患者さん一人ひとりに最適な治療へとつなげていきます。
診療放射線技師
レントゲンや MRI、CT などの画像を撮影したり、放射線腫瘍医らと連携し、治療計画を立てたりする放射線の専門家です。治療計画を立てる際には、放射線の照射時間や照射範囲などできるだけ患者さんの負担を軽減できるよう計画を立てます。
医学物理士
放射線科医や診療放射線技師と連携し、患者さんに最適な治療計画になっているかを評価したり、装置が放射線を照射するための適切な角度になっているかや安全性はどうかなどをチェックしたりする専門家です。
リハビリテーションのスペシャリスト
理学療法士(PT=Physical Therapist)
病気やケガ、加齢、障害などによって身体機能が低下していたり、低下が予測されたりする人に、運動療法や電気などを用いた物理療法などを使って、歩く・寝る・起きる・立つなどの基本的な身体機能の回復、維持、悪化予防のためのリハビリテーションを行う専門家です。
作業療法士(OT=Occupational Therapist)
遊びや仕事も含め、日常生活におけるあらゆる動作や活動を通じて、心と体のリハビリテーションを行う専門家です。
言語聴覚士(ST=Speech Therapist)
言語や聴覚に障害のある人に、機能回復、維持、悪化予防のためのリハビリテーションを行う専門家です。認知や発達障害、嚥下障害(飲み込みができず、食事が困難)などのサポートも行います。
サポートのスペシャリスト
公認心理師・臨床心理士
心のケアの専門家です。小児脳腫瘍という大きなライフイベントと歩む道のりには、段階ごとにさまざまな不安や心配が生じることでしょう。時には、心理的に深く落ち込んでしまうこともあるかもしれません。そんな時は、公認心理師や臨床心理士のサポートを受けるのも一案です。
医療ソーシャルワーカー(MSW=Medical Social Worker)
子どもが小児脳腫瘍と診断を受けると、治療に伴う生活面でのこと、たとえば医療費などの経済的な面、学校生活、きょうだいのことなど生活に伴うさまざまな課題に直面します。
これらの課題に対して、社会福祉の立場からサポートしてくれるのが医療ソーシャルワーカーです。在宅診療や訪問看護をはじめ、学校や行政など地域とのつなぎ役でもあります。
一般的に病院の中の相談窓口の部署やがん相談支援センター、地域連携の部署に所属しているので、不安なことや悩んでいることがあれば、一人で抱え込まずに、医療ソーシャルワーカーをたずねてみましょう。
がん治療を受ける子どもたちをサポートする職種
小児がん・脳腫瘍チームには、チャイルド・ライフ・スペシャリスト(CLS)、ホスピタル・プレイ・スペシャリスト(HPS)、医療保育専門士、子ども療養支援士など、医療職以外にもさまざまな職種が関わっています。
これらのスペシャリストが連携し、病気の子ども本人をはじめ、保護者・きょうだいなどの身近な人たちをサポートします。
チャイルド・ライフ・スペシャリスト(CLS)
子どもや身近な人たちが、不安や困難を乗り越えられるようにサポート
CLSは、医師や看護師などの医療職とは違う立場から、お子さん本人や保護者、きょうだいなどに、体や病気のことなどを、適切に理解してもらえるように話したり、これから体験する医療行為や変化をその子らしく乗り越えられるようにサポートする専門家です。現在、日本にはCLSの養成機関はなく、認定資格を得るためには、北米の大学・大学院で学ぶ必要があります。
CLSは直接医療行為をしませんが医療チームの一員として、子どものストレスレベルを把握し、彼らが直面する状況を理解して見通しを持ちながら対処し、乗り越えていくためのサポートをします。CLSは、まずお子さんやご家族の話を聴いて、その中でどのように乗り越えたらいいかを一緒に考えお子さんに合わせて環境設定をしたり、声かけをしたりします。
どのような関わりにおいても、お一人おひとりの個別性が高く、お子さんの年齢や性格、ご家族の考え方などによってもさまざまなニーズがあります。診断、再発、身体や脳の機能が低下してきた時など、節目節目の関わりももちろん大切にしていますが、普段から信頼関係を構築・維持するように努めています。入院期間が長くなって、イライラしてきたり不安が募ってきたりというタイミングで話を聴くこともあります。
医療チームの一員として情報共有するにあたっては、信頼関係が大切
医療的なことはチームから情報を収集して、お子さんに関わる前に必ずご家族と話をします。たとえば主治医がお子さんへの説明をする時の関わりでは、事前にご家族とどのような言葉を使って伝えるか、細かく相談します。病気の状況をお子さんには伝えたくないという保護者も多くいらっしゃいます。
その場合、なぜそう思われるのか、懸念されていること、気にされていることはどのようなことで、それは払拭可能かどうかを確認します。お子さんとご家族は相互にお気持ちがリンクしています。ご家族のお考えやお気持ちも大切にしながら、できるだけ不安を減らし、お子さんにとってよりよい方向性を探っていきます。
CLSは医療チームの一員です。お子さんやご家族とも一緒にチームで進んでいくために、お子さんやご家族からの情報を医療チームにつなぐことも大切です。ただし、お子さんや保護者との信頼関係が壊れないように、あらかじめチームで共有してよいことかどうかを確認した上で共有するようにしています。
とりわけ思春期のお子さんは、プライベートなことも話に出てくる場合があるので、保護者や医療チームに何をどう共有するかということも直接本人と相談します。
医療体験を乗り越えるためのPreparation(準備)やRehearsal(リハーサル)
CTやMRIなどの検査や放射線治療といった医療体験を乗り越えていくにあたっては、年齢と理解度に合わせたPreparation(準備)やRehearsal(リハーサル)を行います。
たとえば2~3歳のお子さんは多くの情報が入ると混乱してしまう可能性があるため、「しゃしんをとりに行くよ」「つぎはけんさのためにチックンがあるよ」というように、次に彼らが何をする必要があるのか、何のためにやるのか、短く簡潔な言葉で伝えるようにします。
写真やイラストを見せながら説明することもあります。年齢が上になると、お子さんのニーズに合わせて、より具体的な情報を伝えて、どのように乗り越えるかを一緒に考えます。
Rehearsalでは、本番同様の手順で練習をします。Rehearsalの頻度や回数はお子さんの様子に合わせて決定します。また、放射線治療のように継続されるものについては、治療開始後も安定して治療が進んでいると判断できるまで関わりを継続します。
お子さんによっては治療が長期間にわたるので、飽きないような工夫も大切です。PreparationもRehearsalも情報を伝えることが目的ではなく、彼らが自分のこととして何をやるかを認識し、どのようにしたら乗り越えられるか、先の見通しを立てて心の準備をし、その状況を自分でコントロールしながら進むのが目標です。また、治療を安定的に行えるようにサポートすることも、医療チームにおけるCLSの大事な役割です。
CLSは、主治医だけでなく、放射線科医やリハビリ職、保育士など多職種から依頼や相談を受けて動く職種ですので、お子さんやご家族と医療チームをつなぐ存在とも言えます。CLSは日本ではまだ少なく、CLSのいない病院がほとんどです。
もちろんCLSが医療現場で貢献できることは多くあると感じていますが、CLSがいない病院でも医師や看護師やリハビリ職、生活を支える職種がそれぞれの専門性を活かし、お子さんとご家族を支えていらっしゃることと思います。聞きたいこと、困っていることなどがあれば、身近なスタッフに遠慮せずに相談してみてください。
(CLS 伊藤 麻衣)
参考資料
もっと知ってほしい小児脳腫瘍のこと 2020年版,pp.6-11































