乳がんの薬物療法
薬物療法にはどのような種類があり、治療法はどのように決まるのですか
乳がんが乳管外の周囲の組織に広がった浸潤がんの一部は全身病で、たとえ腫瘍が小さくても、体のどこかに見えないくらい微小ながん細胞が潜んでいる危険性があります。薬物療法は、その微小転移のリスクを消滅させるためにも重要な役割を果たしています。
薬物療法の目的には、
①体のどこかに潜んでいるがん細胞を根絶して術後の再発を予防するため(術前・術後薬物療法)、
②手術前に腫瘍を小さくして、乳房部分切除を目指すをめ、あるいは治療効果を確認するため(術前薬物療法)、
③最初からほかの臓器にあった転移や再発の治療のため――
の大きく3つに分けられます。
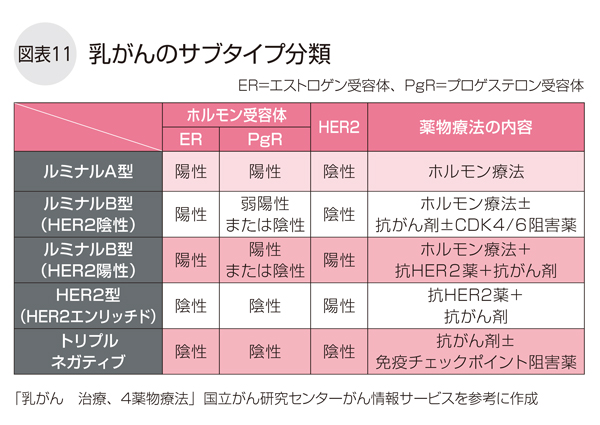
また、乳がんの薬物療法に用いる薬には、抗がん剤、ホルモン薬、分子標的薬(抗HER2薬、CDK4/ 6、mTOR阻害薬、PARP阻害薬など)、免疫チェックポイント阻害薬などがあります。どの薬を治療に使うか、あるいは組み合わせて使うかは、病理検査で調べたがん細胞の性質(ホルモン受容体の有無、HER2タンパク発現の有無)により分類されたサブタイプ分類と再発リスク、本人の希望などを考慮して決めます(図表11)。自分のがんの性質と再発リスクを知ることは、治療法を選ぶうえでとても重要です。
サブタイプ分類とは?
同じ乳がんでも、比較的おとなしいものから悪性度が高いものまでその性質はさまざまです。ホルモン受容体(ホルモン感受性)の有無、HER2タンパク過剰発現の有無によって、5つのサブタイプに分けられ、推奨される薬物療法の内容が異なります(図表11)。
ホルモン受容体陽性の乳がんは「ルミナル(Luminal)タイプ」と呼ばれ、がんの増殖能力が低い場合は「ルミナルA型」、高い場合とHER2陽性の場合には「ルミナルB型」に分類されます。
薬物療法のタイミング
抗がん剤や分子標的薬による薬物療法は、同じ薬剤を使う場合は手術前でも手術後でも乳がんの再発率や生存率には差がないとされています。
術前薬物療法のメリットは、
①大きい腫瘍が縮小すれば乳房部分切除が可能になる場合がある
②乳がんのタイプによっては早い段階で薬物療法の効果判定ができる
③その効果(病理組織学的にがん細胞が消えたかどうか)によって術後薬物療法を変更し再発リスクをより減らせることです。万が一、術前薬物療法中に腫瘍が大きくなってしまったら、手術を早めに行うか、薬を変更します。
炎症性乳がんやステージⅢB、ⅢCの乳がんでは、まずは薬物療法を行い、腫瘍が縮小したら手術を実施します。
ルミナルB型(HER2陽性)、HER2型、トリプルネガティブの場合には、術前薬物療法で腫瘍が消えたかどうかで術後の薬物療法の内容を変えることで、再発リスクを下げられるため、術前に3~6か月間、薬物療法を行うことが多くなっています。一方、ホルモン療法については術前にする意義がわかっていないため、一般的に術後に行います。
ホルモン受容体陽性とは
生検や手術で採取した乳がんの組織を免疫組織化学法という病理検査で調べ、エストロゲン受容体(ER)とプロゲステロン受容体(PgR)の両方、あるいはどちらかが陽性なら「ホルモン受容体陽性」と判断されます。ホルモン受容体陽性乳がんでは、女性ホルモンがその受容体に結びついてがん細胞の増殖を促します。このような乳がんでは、体内のエストロゲンの量を減らしたり、女性ホルモンが受容体と結びつくのを邪魔したりするホルモン療法が有効です。
ルミナルA型
女性ホルモンの刺激によってがんが増殖するタイプなので、ホルモン療法を中心に再発を予防します。ホルモン療法は、ホルモン薬を用い体内のエストロゲンを減らしたり、エストロゲンの取り込み口であるホルモン受容体に働いてエストロゲンとの結合を邪魔したりしてがんの増殖を抑える治療法です。
女性ホルモンをつくる機能は閉経を境に大きく変わります。そのため、ホルモン療法の内容は閉経前か閉経後かで異なります。
閉経前には、エストロゲンは主に卵巣でつくられます。脳の視床下部の指令を受けた下垂体が分泌する「性腺刺激ホルモン」に刺激され卵巣がエストロゲンをつくるのです。閉経前のホルモン療法に用いられるLH-RHアゴニスト製剤は、視床下部から指令が出ないようにして卵巣からのエストロゲン分泌を抑える薬です。閉経前でホルモン受容体陽性の人は、術後にLH-RHアゴニスト製剤(卵巣機能抑制薬)を1か月または3か月に1回、2~5年間皮下注射し、抗エストロゲン薬のタモキシフェンを5~10年間服用します。
一方、閉経後は、卵巣ではなく、腎臓のすぐ上にある副腎皮質から分泌される男性ホルモン「アンドロゲン」がエストロゲンに転換されます。その過程で働くのが、脂肪組織などから生成される「アロマターゼ」で、その働きを阻害するアロマターゼ阻害薬を使うとエストロゲンがつくられず、がんの増殖が抑えられます。
閉経後の再発予防治療としては、5~10年間アロマターゼ阻害薬を服用するのが標準治療です。術前にこの薬を使った場合には、術後と合わせて5~10年間になるようにします。
タモキシフェンを2~5年間服用後に閉経した人は、2~5年間アロマターゼ阻害薬の服用を追加するとさらに再発が抑えられます。
ルミナルB型(HER2陰性)
基本的に、ルミナルA型と同じように、閉経前はタモキシフェン+LH-RHアゴニスト製剤、閉経後はアロマターゼ阻害薬で再発を予防するための薬物療法を行います。
また、
①腋窩リンパ節転移が4個以上
②腋窩リンパ節転移1~3個で、腫瘍径が5㎝以上、または悪性度を表す組織学的グレード3(組織学的グレードは1〜3に分けられ、3の場合は比較的再発リスクが高い)のどちらかを満たす場合には再発リスクが高いため、ホルモン療法に、CDK4/6阻害薬アベマシクリブの内服を2年間併用します。
CDK4/6阻害薬は、細胞の周期調節に関わって、がん細胞の異常な増殖を促すCDK(サイクリン依存性キナーゼ)4/6というタンパク質の働きをブロックする分子標的薬です。再発リスクが中等度の場合には、ホルモン療法に、内服薬の抗がん剤S-1(TS-1)を1年間併用します。
再発リスクが中等度というのは、腋窩リンパ節転移が1~3個でアベマシクリブ投与の対象にならない、あるいは、腋窩リンパ節転移はないが腫瘍径2㎝未満で明らかな脈管(リンパ管、血管)侵襲があるか、組織学的グレード1で腫瘍径3㎝以上、組織学的グレード2で腫瘍径2㎝以上、組織学的グレード3などに当てはまる場合です。
腋窩リンパ節転移はないが組織学的グレードが1で腫瘍径が2~3㎝未満、組織学的グレード2で腫瘍径2㎝未満など、抗がん剤治療が必要かどうか迷うようなケースでは、再発リスクを調べる遺伝子検査「オンコタイプDX検査」と、がんの増殖能の指標となるKi67の値などによって、ホルモン療法の前に点滴による抗がん剤治療、またはS-1の服用を併用するか判断します。
乳がんの再発リスクと抗がん剤の効果を予測する遺伝子検査には、「マンマプリント」もありますが、こちらは2023年10月現在、保険適用になっていません。
ルミナルB型(HER2陽性)、HER2型
HER2陽性乳がんでは再発予防のために、抗HER2薬と抗がん剤を併用した薬物療法が必要です。抗HER2薬は、がんの増殖に関わるHER2タンパクを狙い撃ちする薬です。乳がんの初期治療に用いられる抗HER2薬には、トラスツズマブ、ペルツズマブ、T-DM1(トラスツズマブ エムタンシン)があります。T-DM1は、トラスツズマブと抗がん剤のエムタンシンを結合した薬です。
ルミナルB型(HER2陽性)とHER2型の場合は、ステージⅠでは術後にパクリタキセル(週1回/3か月)とトラスツズマブ(3週間に1回/1年間)、ステージⅡ以上では術前に、シクロホスファミド+ドキソルビシンまたはエピルビシンを4サイクル(3週間に1回/3か月)行い、その後抗がん剤のドセタキセルと、抗HER2薬のトラスツズマブ+ペルツズマブの3剤併用療法(3週間に1回/3か月)を行います。この6か月間の術前療法で完全に腫瘍が消えた場合には、トラスツズマブ+ペルツズマブの併用療法を9か月行います。術前の3剤併用療法で完全に腫瘍が消えなかった場合には、抗HER2薬を変更しT-DM1を10か月間投与します。
「HER2陽性」と「HER2低発現」とは?
HER2は、細胞の増殖に関わるタンパクで、がん細胞の表面にあるアンテナのようなものです。HER2陽性かどうか調べる検査には、生検や手術で採取した組織を用います。その検査法は、タンパクの過剰発現の量を調べる免疫組織染色(IHC法)とタンパクをつくるもとになる遺伝子増幅の量をみるISH法に分けられます。ISH法には、蛍光色素により遺伝子の量を調べるFISH法、色素を用いるCISH法、銀粒子を使うSISH法、CISH法とSISH法を組み合わせたDISH法があります。
HER2タンパクの発現量は、IHC法で「3+」「2+」「1+」「0」の4段階に分けられ、「3+」ならHER2陽性、「1+」と「0」はHER2陰性と判定されます。「2+」の場合は、ISH法で調べ、HER2遺伝子の増幅があればHER2陽性です。
2023年3月に、転移・再発乳がんの治療として、「HER2低発現」に対しても抗HER2薬が使えるようになりました。HER2低発現とは、IHC法「2+」でISH法での遺伝子増幅なし、あるいは、IHC法「1+」の人です。HER2低発現かどうかは、「ベンタナultraViewのパスウェーHER2(4B5)」というコンパニオン診断薬(治療前に該当する薬の効果を調べる検査)で判断します。
トリプルネガティブ
エストロゲン受容体、プロゲステロン受容体、HER2タンパクの3つが陰性の乳がんです。腫瘍径が1㎝超~2㎝以下でがんと同じ側のわきの下か胸骨のそばにリンパ節転移がある、あるいは腫瘍径が2㎝を超えるなど再発リスクが高い場合には、免疫チェックポイント阻害薬と抗がん剤を併用します。
免疫チェックポイント阻害薬は、がん細胞が免疫細胞のT細胞にかけているブレーキを解除し、T細胞を活性化することでがんを攻撃する薬です。
トリプルネガティブで再発リスクが高い場合には、術前に、ペムブロリズマブと、抗がん剤のパクリタキセルとカルボプラチンの3剤併用療法を4サイクル(3週間1サイクル)行います。その後、3週間を1サイクルとして、ペムブロリズマブ+シクロホスファミド+ドキソルビシンまたはエピルビシンの3剤併用療法を4サイクル、合計6か月実施します。さらに再発リスクを下げるために、術後は、ペムブロリズマブを3週間に1回、9サイクル単独投与します。
腫瘍径2㎝以下で再発リスクが低い場合には、術前か術後にタキサン系抗がん剤などを用いたTC療法(ドセタキセル+シクロホスファミド)を3か月間(3週間に1回/3か月)やアントラサイクリン系抗がん剤を用いたAC療法(ドキソルビシン+シクロホスファミド)、またはEC療法(エピルビシン+シクロホスファミド)を3か月間(3週間に1回/3か月)と、タキサン系抗がん剤(ドセタキセルまたはパクリタキセル)を3か月間の合計6か月間行います。腋窩リンパ節や胸骨リンパ節に転移があるなど再発リスクが高い場合には投与間隔を短縮して2週間に1回点滴投与を行うdose-dence(ドーズデンス)抗がん剤治療を、術前に4か月間実施することもあります。
術前の抗がん剤治療で腫瘍がすべて消えなかった場合には、術後に内服薬の抗がん剤カペシタビン※1 を6~8サイクル服用します。カペシタビンは1日2回、14日間服用し、7日間休薬して1サイクルです。
BRCA1/2 遺伝子検査陽性
BRCA1 とBRCA2 という遺伝子に変異(病的バリアント)があると、乳がん、卵巣がん、すい臓がんなどの病気の原因となります。BRCA1/2 遺伝子検査を受け、陽性かつHER2陰性で再発リスクが高い場合には、術後にPARP阻害薬のオラパリブを1日2回1年間服用します。
PARP阻害薬は、がんの生存に欠かせないPARPタンパクの働きを邪魔する薬で、BRCA1/2陽性のがんに効果を発揮します。
オラパリブが術後に使われるのは、BRCA1/2 遺伝子検査陽性で、ルミナルA型・B型ならリンパ節転移が4個以上、あるいは、術前薬物療法でがんが消失せず、再発リスクが高い人です。トリプルネガティブなら術前抗がん剤治療でがんがすべて消えなかった場合、あるいは、腫瘍が2㎝より大きいか腋窩リンパ節転移1個以上の人などがオラパリブ服用の対象となります。
乳がんや卵巣がんになりやすい遺伝子って?
がんのほとんどは、喫煙、食生活、運動不足など生活習慣や環境が原因ですが、乳がんの中には遺伝性のものが、5~10%あるといわれます。これまでの研究で、遺伝的に乳がんを発症しやすい人の中には、細胞ががん化しないように細胞を修復する役割のBRCA1 遺伝子、BRCA2 遺伝子のどちらかに異常(変異)がある人が多いことがわかっています。どちらかに変異があると、変異のない人よりも若い年齢で乳がん、卵巣がん、すい臓がんなどを発症しやすく、両側の乳房ががんになったり、同じ側の乳房内に別のがんができたりするリスクがあります。
BRCA1/2 遺伝子検査で陽性だった場合には、乳房温存療法が可能でも乳房全切除術を選択するなど、治療方針が変わります。また、卵巣・卵管、あるいは健康な乳腺の予防切除といったリスク低減手術も保険診療で受けられるようになっています。
BRCA1/2 遺伝子の変異は、生まれたときからある場合と後天的な場合があります。先天的な遺伝性乳がんの場合には、親や姉妹、子どもにも50%の確率で遺伝している可能性があるので、BRCA1/2 遺伝子検査は遺伝カウセリングとセットで受けるのが望ましいとされます。遺伝カウセリングの実施医療機関は、全国遺伝子医療部門連絡会議の「遺伝子医療実施施設検索システム」※2 の「家族性腫瘍」の欄で閲覧できます。なお、がんになっていない人の遺伝子検査は自費診療です。
※2 全国遺伝子医療部門連絡会議の遺伝子医療実施施設検索システム http://www.idenshiiryoubumon.org/search/
参考資料
もっと知ってほしい乳がんのこと 2023年版,p.13-16































